Introducción
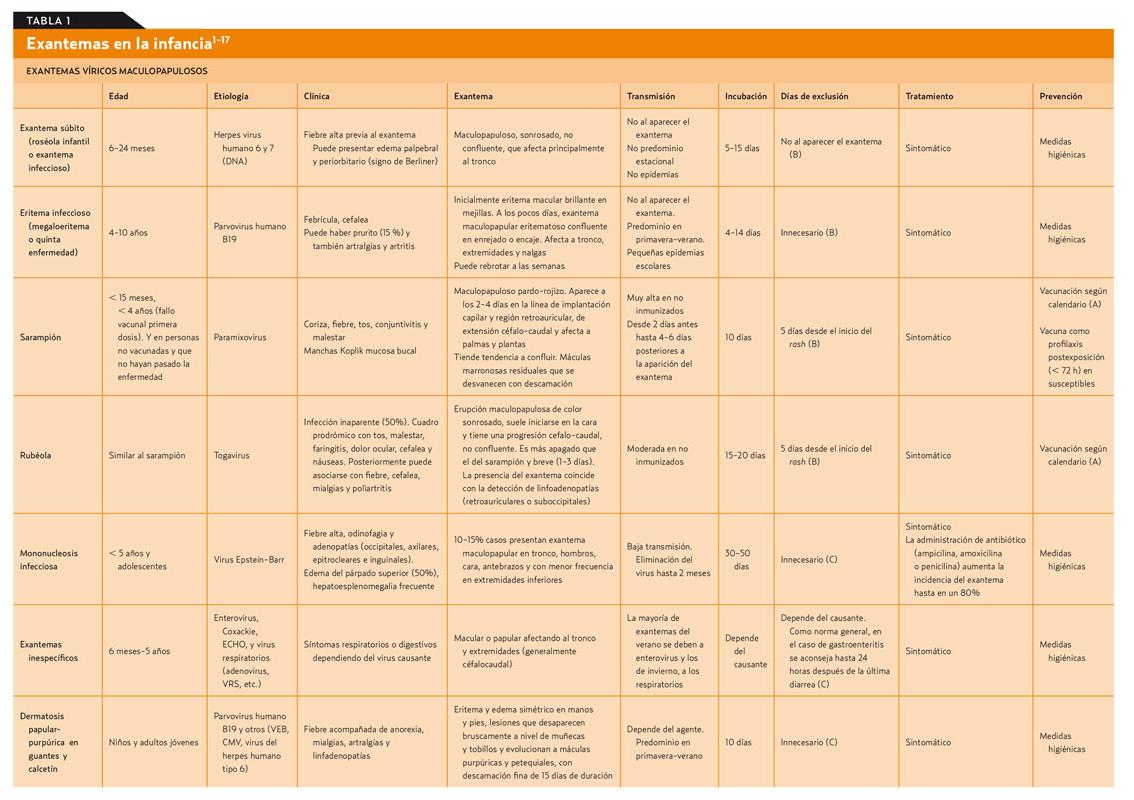
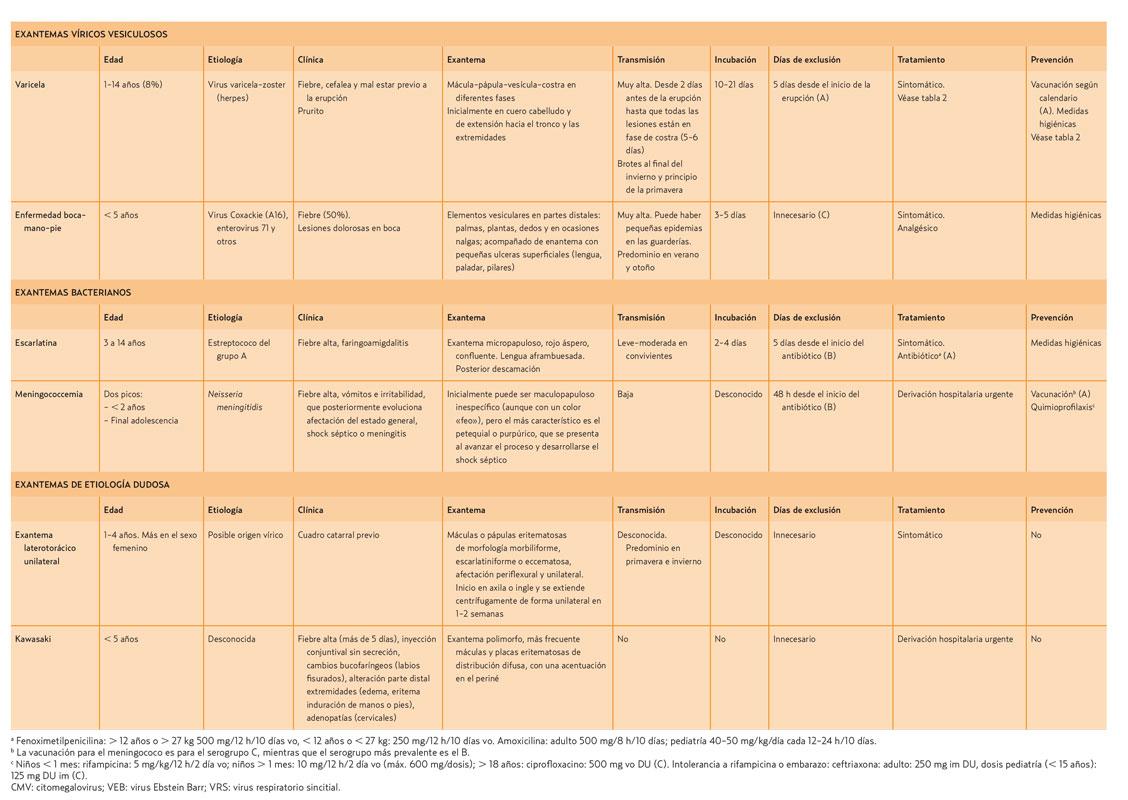
Los exantemas se definen como erupciones cutáneas agudas que aparecen constituyendo un signo de una enfermedad general, que la mayoría de las veces tiene un origen infeccioso.
Entre los agentes infecciosos, los más frecuentes son los virus. La mayoría de los exantemas tienen una evolución benigna y autolimitada en un niño sano, pero no siempre es así. Por ello, es importante llegar a un diagnóstico lo más exacto posible con el fin de descartar los que sean graves, los que tienen tratamiento o los que tienen una importancia epidemiológica (contagio a población de riesgo: inmunodeprimidos o mujeres embarazadas).
El diagnóstico debe basarse en el tipo de lesión y su distribución, en los signos y síntomas acompañantes, como la fiebre, y en el contexto epidemiológico.
En las últimas décadas ha habido un cambio en la incidencia de las enfermedades exantemáticas, especialmente en las de origen vírico. Coincidiendo con el aumento en las coberturas vacunales se ha observado una disminución sustancial de aquellos que disponen de vacuna efectiva y sistemática como el sarampión o la rubéola. No ha sido así en el caso de la varicela, que aun disponiendo de vacuna, esta es sistemática hace menos tiempo y a diferentes edades, según la comunidad autónoma. Hay que tener en cuenta también que muchos pediatras (tanto privados como públicos) recomiendan la vacuna de la varicela (tal como dice la Asociación Española de Pediatría) durante el segundo año de vida. El seguimiento de esta recomendación es irregular, ya que en la mayoría de las comunidades autónomas esta vacuna no está financiada.
El tema se desarrolla exponiendo la parte más académica y a la vez práctica, en forma de una extensa tabla que muestra las características (etiología, clínica, tipo de exantema, días recomendados de exclusión de la escuela, etc.) de las diferentes entidades, y un texto con casos y preguntas que den pie a comentar algunos aspectos particulares (tabla 1).
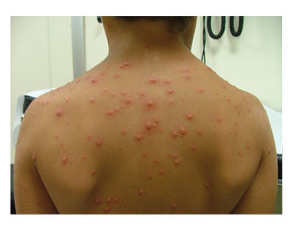
CASO 1Niño de 4 años que presenta lesiones vesiculosas en tronco y cuello, y alguna detrás de las orejas. Se iniciaron como pápulas eritematosas hace 24 horas. No tiene fiebre. En el colegio hay casos de varicela.
Con la exploración física y el contexto epidemiológico, el diagnóstico es de varicela. Es un niño sano, por tanto, se indicará tratamiento sintomático (tabla 2), es decir, antihistamínico oral para el picor, antitérmicos si los precisa y medidas higiénicas, y «aislamiento», es decir, evitar el contacto con personas susceptibles, también para la protección del paciente ante otras infecciones. |
 |
Si presentara fiebre, ¿cuál sería el antitérmico de elección?
El paracetamol.
La utilización de aspirina se desaconsejó hace tiempo por su relación con el síndrome de Reye1,2.
Aunque no se ha demostrado una relación causal, se han comunicado casos que muestran una relación temporal entre antiinflamatorios no esteroideos e infección invasiva por Streptococcus pyogenes (como la fascitis necrotizante) en niños con varicela. Por tanto, se desaconseja el uso de ibuprofeno1,2.
Tiene un hermano de 2 años con dermatitis atópica grave.
¿Tiene mayor riesgo? ¿Se puede hacer alguna cosa ahora?
Tiene un riesgo incrementado por enfermedad cutánea. Por otro lado, el segundo caso intrafamiliar tiende a ser más florido1,2.
Puede aconsejarse la vacunación. En este caso, sería una estrategia de profilaxis postexposición2-7 y se debería administrar cuanto antes (< 72 horas del contacto). Véase la tabla 2.
La vacuna de la varicela es una vacuna de virus vivos atenuados.
Se utiliza en Estados Unidos desde 1995. En España, en 2005, se puso en marcha la vacunación sistemática frente a la varicela de los preadolescentes (10-14 años) sin antecedentes de enfermedad y que no hayan sido vacunados con anterioridad. En algunas comunidades autónomas, (Madrid, Navarra, Ceuta y Melilla) además se ha incorporado al calendario vacunal infantil durante el segundo año de vida (15-18 meses)2,3,5.
Se puede administrar a partir de los 12 meses. Se recomiendan dos dosis.
Su efectividad es del 85% contra la varicela, pero del 95% contra las complicaciones2,3.
Los posibles efectos adversos locales son dolor, enrojecimiento y lesiones papulovesiculares en el sitio de la inyección. Los efectos sistémicos en personas sanas consisten en fiebre (5%) y exantemas leves (3-5%), generalmente con menos de 10 lesiones, que suele aparecer entre los 5 y los 26 días de la vacunación. Los individuos que desarrollen un exantema posvacunal deben evitar el contacto con embarazadas susceptibles e inmunodeprimidos, ya que existe posibilidad de transmisión.
La mayoría de los exantemas que aparecen en la semana siguiente a la vacunación están producidos por el virus salvaje de la varicela. Es decir, la vacuna se administró cuando la varicela ya estaba en período de incubación. Esta situación no aumenta la posibilidad de efectos adversos ni de enfermedad natural más grave2,3.
La madre de los niños está embarazada de 37 semanas, dice que no ha pasado la varicela. Refiere que su madre recuerda que sus hermanos la pasaron, pero ella no porque era muy pequeña, 5 meses (tenía protección por anticuerpos maternos).
En este caso, si la madre desarrolla la varicela sería en el período de riesgo de varicela neonatal, ya que el período de incubación es de 15 días.
Puede hacerse una serología, pero mientras llega el resultado hay que actuar.
No se puede administrar la vacuna ya que al ser de virus vivos está contraindicada en el embarazo.
¿Qué se puede hacer en este caso?
En este caso, estaría indicado administrar gammaglobulina intramuscular. Véase la tabla 2.
VARICELA DURANTE EL EMBARAZO
Aunque se considera la varicela poco frecuente durante el embarazo (la mayoría de los adultos la han pasado), pueden darse diferentes situaciones:
• Síndrome de varicela congénita. Se presenta solo en el 2% de las madres que desarrollan la varicela en las primeras 20 semanas de gestación. Comporta una embriopatía grave con múltiples malformaciones (atrofia de extremidades, cicatrices cutáneas, atrofia cerebral, hidrocefalia) o muerte fetal.
• Varicela intrauterina: cuando la madre presenta la varicela entre las 20 y 39 semanas de gestación. El niño puede presentar herpes zoster en etapas precoces de la vida, sin haber pasado varicela extrauterina.
• Varicela neonatal, cuando la madre desarrolla la varicela coincidiendo con el momento del parto. Será grave si la erupción materna aparece entre 5 días antes y 2 días después del parto, o si la erupción del niño aparece entre los 5 y 10 días de vida. La gravedad depende de la viremia y del posterior paso o no de anticuerpos maternos.
La varicela neonatal tiene una alta mortalidad sin tratamiento. Está indicado aciclovir endovenoso2,6,7.
Las gestantes con herpes zoster no tienen riesgo para el feto.
¿El aciclovir es útil para tratar la varicela?
El aciclovir, empleado en fases tempranas, disminuye el número y la duración de nuevas lesiones1.Sin embargo, no se recomienda de manera sistemática en el huésped normal1,2,7.
Sí debe considerarse en:
• Personas con riesgo de padecer enfermedad más grave1,2,6,7:
– Trastornos cutáneos o pulmonares crónicos.
– Administración de corticoides sistémicos en los últimos 3 meses, en dosis equivalente a 2 mg/kg/día de prednisona durante al menos 1 semana o 1 mg/kg/día durante 1 mes.
– Ingesta crónica de salicilatos.
– Según algunos autores, también sería un factor de riesgo el segundo caso intrafamiliar.
– Los mayores de 13 años1,2,8.
• Personas de alto riesgo: huéspedes inmunodeprimidos. Tienen riesgo de varicela diseminada progresiva los sujetos con inmunodeficiencias congénitas o adquiridas que afectan a la respuesta de linfocitos T (no así las inmunodeficiencias humorales aisladas).
En estos pacientes de alto riesgo el tratamiento sería hospitalario con aciclovir endovenoso1,2,4,6,7. Véase la tabla 2.
El niño presenta fiebre alta a los 5 días
¿Es habitual o hay que pensar en una complicación?
Hay que estar alerta, ya que la varicela puede presentar fiebre los primeros días. La fiebre alta persistente debe alertar sobre una posible complicación1,2,7,9.
Las complicaciones más frecuentes de la varicela son las infecciones bacterianas secundarias. En primer lugar cutáneas, pero también la otitis media aguda, la neumonía, y otras más graves, como osteomielitis y sepsis.
Los responsables más comunes son Staphylococcus aureus o Streptococcus pyogenes.
Otras complicaciones, menos frecuentes, causadas por el propio virus, serían:
• Neumonitis (más habitual en adultos).
• Trombocitopenia.
• Ataxia cerebelosa, encefalitis.
¿Se puede padecer la varicela dos veces?
Se cree que la inmunidad de la varicela es para toda la vida; sin embargo, la infección primaria en circunstancias en que la respuesta inmunitaria es incompleta puede predisponer a un segundo episodio de varicela. Podría ser el caso de los menores de 1 año. Por eso, en estos niños se aconseja igualmente la vacunación pasado el año de vida. Otro caso es en el que la «segunda» varicela no es tal, sino que hubo un error en el diagnóstico de la primera.
CASO 2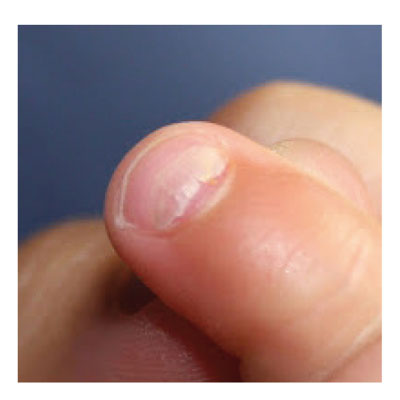
Los padres consultan por un lactante que no quiere comer, parece que le duele la boca o la garganta. Presenta febrícula. En la inspección de la cavidad oral se observan pequeñas úlceras en la lengua y el paladar. Además, tiene unas vesículas pequeñas en las manos y los pies.
¿En qué hay que pensar?
SÍNDROME BOCA-MANO-PIE
La erupción cutánea de esta virasis es maculopapulosa, y se convierte en vesiculosa, de predominio en manos y pies. Puede afectar a palmas y plantas y también entre los dedos, así como a la zona de los pañales en los lactantes. Es propia de niños pequeños.
En ocasiones se han observado erupciones vesiculosas diseminadas, parecidas a la varicela (con elementos más pequeños).
Debe recordarse que las lesiones orales son dolorosas y hay que proporcionar analgesia1,9-11.
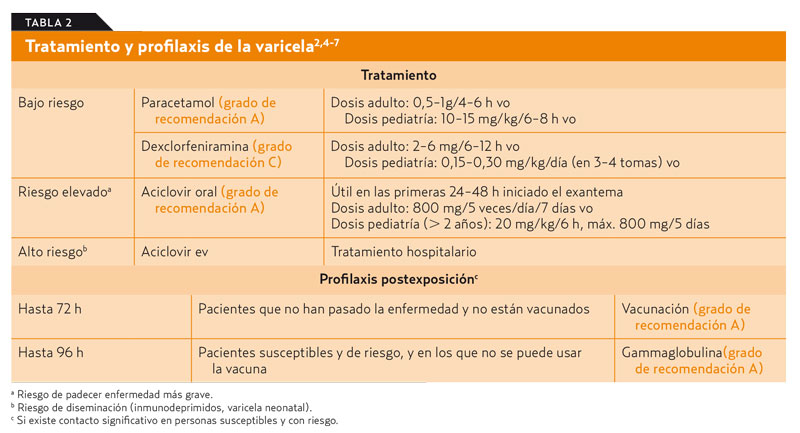
A las semanas puede observarse una alteración curiosa en las uñas.
La onicomadesis12 consiste en la separación o el despegamiento indoloro y sin inflamación de la lámina del lecho ungueal en la zona proximal, y aparece por debajo de la uña nueva. Puede estar causada por procesos febriles, enfermedades inflamatorias o algunos fármacos. Se han comunicado casos de «epidemia» de onicomadesis tras brotes de síndrome boca-mano-pie en guarderías.
Es importante un diagnóstico correcto, ya que la caída de las uñas epidémica en niños suele crear alarma entre familiares, cuidadores escolares y sanitarios cuando no se reconoce esta entidad clínica.
CASO 3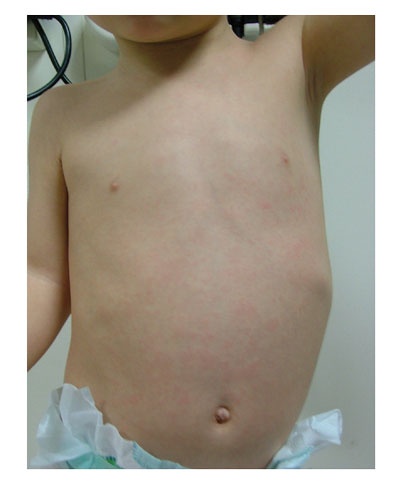
Lactante de 12 meses que presenta fiebre de 39 oC. A los 3 días sigue con fiebre, buen estado general y sin otros síntomas. En un servicio de urgencias se le indica amoxicilina por eritema timpánico. A las 24 horas desaparece la fiebre y aparece un exantema tenue en tronco.
¿Es una alergia al antibiótico?
Probablemente no, es un EXANTEMA SÚBITO (ROSÉOLA INFANTIL).
Se considera un exantema «tranquilizador», ya que su aparición da el diagnóstico en un lactante que presentaba fiebre alta sin focalidad.
La presencia de la fiebre alta se ha asociado con convulsiones febriles.
Puede presentar edema palpebral y periorbitario (signo de Berliner)1,10,11.
CASOS 4 y 5
Acude a la consulta un niño de 8 años. Presenta lesiones diagnosticadas de urticaria, para las que se han indicado antihistamínicos y no mejora; tras 2 días de corticoides orales tampoco mejora. No ha tenido fiebre.
Presenta un exantema macular eritematoso, especialmente en los brazos, con aspecto en enrejado. No tiene lesiones de rascado.
¿En qué nos debe hacer pensar este aspecto en enrejado o encaje?
En un ERITEMA INFECCIOSO (MEGALOERITEMA O QUINTA ENFERMEDAD).
En muchas ocasiones no hay fiebre, el antecedente de mejillas rojas puede infravalorarse y la existencia, en ocasiones, de prurito (aunque no intenso), puede hacer que se confunda con una urticaria.
Suele durar 1 semana, pero hay que advertir que a veces puede rebrotar en las siguientes semanas al actuar ciertos desencadenantes ambientales (calor, sol, ejercicio).
Cuando aparece el exantema, el paciente ya no es contagioso, por tanto si el estado general es bueno, puede asistir a la escuela1,2,10,11.
Niño de 12 años, consulta porque le ha salido una «alergia» en los pies.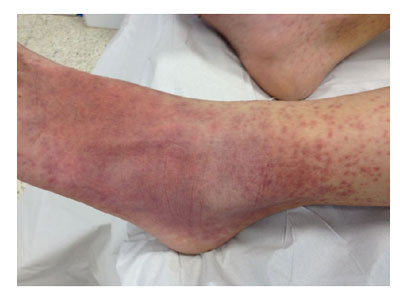
Se inició con unas máculas que se han convertido en lesiones purpúrico petequiales. Afectan a ambos pies, y acaban en los tobillos. Tuvo febrícula. Ahora está afebril, con excelente estado general. No tiene lesiones en el resto del cuerpo.
¿De qué puede tratarse?
DERMATOSIS PAPULAR-PURPÚRICA EN GUANTES Y CALCETÍN
Estas dos entidades están causadas por el parvovirus B19, que puede producir también:
• Poliartropatía, más frecuente en adultos jóvenes (especialmente en mujeres).
• Anemia crónica/aplasia serie roja en huéspedes inmunocomprometidos.
• Crisis aplásica transitoria en individuos con anemia hemolítica de base (como la drepanocitosis).
• Hidropesía fetal. El riesgo de muerte fetal es del 2-6% cuando la infección se produce durante el embarazo, especialmente antes de las 20 semanas de gestación. No es teratogénico.
De hecho, el parvovirus tiene una afinidad por la serie roja (y en ocasiones también por leucocitos y plaquetas), pero en un individuo sano es irrelevante1,2,10,11.
No se recomienda la exclusión del trabajo de las embarazadas donde hay casos de eritema infeccioso2. Los brotes en guarderías o escuelas indican diseminación más amplia en la comunidad, incluida la inaparente. La exclusión de la embarazada del aula puede disminuir, pero no eliminar, el riesgo de exposición, y el riesgo de afectación del feto es bajo.
CASO 6
Niño de 10 años que presenta odinofagia y fiebre. Se le administra amoxicilina con la orientación de faringoamigdalitis bacteriana. A las 48 horas aparece exantema tenue en tronco. Sigue con fiebre alta, odinofagia y adenopatías submaxilares.
¿Hay que cambiar el antibiótico? ¿Hay que suspenderlo porque debe ser una alergia a este?
Debe plantearse la posibilidad de que se trate de una MONONUCLEOSIS INFECCIOSA.
Para confirmarlo, se podría realizar un hemograma (linfocitos estimulados) y una prueba de Paul Bunnell.
El virus de Epstein-Barr puede producir una erupción maculopapulosa en el 5-15% de los casos. Este porcentaje aumenta, incluso hasta el 80% si el paciente ha recibido antibiótico (ampicilina, amoxicilina o penicilinas) (de mecanismo fisiopatológico desconocido y que no indica alergia al fármaco)1,2,9-11.
CASO 7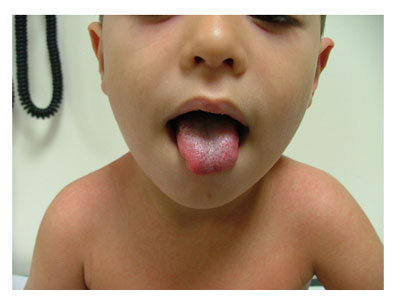
Niño de 8 años que también presenta fiebre, odinofagia y un exantema más llamativo que en el caso anterior: micropapular, muy rojo. Lengua roja con papilas marcadas.
Parece una ESCARLATINA.
¿Qué se puede hacer para confirmarlo?
Al tratarse de una infección por Streptococcus pyogenes, se le podría hacer un faringotest para la detección rápida de antígenos estreptocócicos, teniendo en cuenta las limitaciones (disponibilidad, toma adecuada de la muestra, alta especificidad pero baja sensibilidad, no distingue portadores de enfermos)13.
¿El tratamiento antibiótico previene todas las complicaciones?
El objetivo del tratamiento es reducir la intensidad y la duración de la sintomatología, disminuir la transmisibilidad de la infección y evitar las complicaciones supurativas (absceso periamigdalino, otitis media aguda, sinusitis, fascitis necrotizante, bacteriemia) y no supurativas, como la fiebre reumática2.En el caso de otras complicaciones
no supurativas, como glomerulonefritis aguda, PANDAS (Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal Infections; que siguen siendo una hipótesis ) y otros, el papel del tratamiento antibiótico no está claro2,9.
¿Algún otro germen puede producir escarlatina?
Staphylococcus aureuspuede también ocasionar exantema escarlatiniforme.
¿Solo la infección faríngea por estreptococo puede producir escarlatina?
No, la infección cutánea también la puede ocasionar.
Para el diagnóstico diferencial, la localización de la infección es de gran ayuda: aunque ambas bacterias (S. aureus yS. pyogenes) producen infecciones cutáneas similares,S. aureus no causafaringitis aguda. Ambas bacterias sintetizan exotoxinas pirogénicas (antes denominada eritrogénica) causantes del exantema (escarlatina) y, ocasionalmente, de cuadros sistémicos muy graves, denominados síndromes de shock tóxico estafilocócico y estreptocócico9,13.
CASO 8
Niño de 3 años que presenta fiebre, hiperemia conjuntival y exantema maculopapuloso en tronco. Parece una virasis.
A los 5 días sigue con fiebre alta, ojos muy rojos, labios fisurados y adenopatía cervical
¿Qué se puede hacer?
Debe sospecharse de enfermedad de KAWASAKI y derivar al paciente.
Aunque es una enfermedad poco prevalente en España, hay que estar alerta.
Puede causar complicaciones cardíacas, siendo las más importantes los aneurismas arteriales coronarios. La instauración precoz de tratamiento con gammaglobulina endovenosa disminuye la prevalencia de trastornos coronarios a largo plazo9,14.
CASO 9
En el caso de que se diera un brote de sarampión, ¿sería conveniente poner una dosis extra de vacuna?
La vacuna del sarampión se administra de manera combinada con las de la rubéola y la parotiditis: vacuna triple vírica. Es una vacuna de virus vivos atenuados y da una inmunidad de larga duración.
Para conseguir la eliminación de estas enfermedades, se adelantó la primera dosis a los 12 meses y la segunda a los 3-4 años, para disminuir el número de susceptibles.
En caso de brote no es necesario poner una dosis adicional a los vacunados. En cambio, sí se recomienda poner una dosis a los niños de 6-9 meses. Esta dosis adelantada como consecuencia del brote no se contabilizará a efectos de las dos dosis que deben recibir los niños a partir del año3.
CASO 10
Lactante de 16 meses que presenta fiebre alta (40 oC, rectal). Se encuentra postrado. No tiene tos. En la exploración se observa un exantema maculopapuloso tenue en tronco; presenta alguna lesión petequial.
¿Puede tratarse de un virus?
Aunque la mayoría de las petequias puntiformes en un niño con fiebre serán de origen vírico, hay que estar alerta respecto a la ENFERMEDAD MENINGOCÓCICA.
En este caso, la fiebre alta, la ausencia de síntomas respiratorios o digestivos, y la afectación del estado general deben alertar.
En la meningococemia no siempre aparece el clásico y temido exantema petequial (50-60%), que después pasa a purpúrico.
En ocasiones, se observa un exantema macular o maculopapuloso evanescente2,10,14.
CASO 11
Niña de 3 años que presenta pápulas eritematosas en la axila izquierda, que se extienden por el hemotórax del mismo lado, confluyen y se hacen eccematosas. Se indica corticoides tópicos, con mejoría pobre. Sigue expandiéndose.
Aparte de en un eccema, ¿cabe pensar en alguna otra entidad?
Puede tratarse de un EXANTEMA LATEROTORÁCICO UNILATERAL o de un EXANTEMA PERIFLEXURAL ASIMÉTRICO.
Su causa es todavía desconocida, posiblemente se trate de una reacción inespecífica a diferentes virus.
Esta entidad cursa de forma benigna y se cura sin secuelas ni recurrencias en 4-6 semanas, por lo que puede pasar desapercibida e infradiagnosticada. Si se conoce la enfermedad, pueden ahorrarse tratamientos innecesarios y tranquilizar a la familia.
Por otro lado, especialmente en lactantes, hay que estar alerta sobre la posibilidad de que se trate de una sarna, en ocasiones de difícil diagnóstico en lactantes y que sí tiene tratamiento. Probablemente la irritabilidad indicativa del prurito será de ayuda9,10,15.
Bibliografía
- Manzini AJ. Infecciones y exantemas cutáneos. En: Rudolph CD, Rudolph AM, Hostetter MK, Lister G, Siegel NJ. Pediatría de Rudolph. 21.a ed. Madrid: McGraw-Hill Interamericana; 2004. p 1314-29.
- Pickering LK, Baker CJ, Kimberlin DW, Long SS. Coordinadores. Red Book: Enfermedades Infecciosas en Pediatría. 28.ª ed. Madrid: Editorial Médica Panamericana; 2011. Informe del Comité de Enfermedades Infecciosas de la American Academy of Pediatrics.
- Picazo JJ, González F. Guía práctica de vacunaciones 2011. Fundación para el estudio de la infección. Editor Juan J Picazo.
- Macartney K, McIntyre P. Vaccines for post-exposure prophylaxis against varicella (chickenpox) in children and adults. Cochrane Database of Systematic Reviews 2008, Issue 3. Art. No.: CD001833. DOI: 10.1002/14651858.CD001833.pub2.
- Aldaz Herce P, Álvarez Pasquín MJ, Batalla Martínez C, Comín Bertrán E, Gómez Marco JJ, Martín Martín S, et al. Actualización PAPPS 2012: Prevención de las enfermedades infecciosas. Barcelona: 2012. Disponible en: http://www.papps.org/suplemento_ap_12.php
- Guía terapéutica en Atención Primaria, basada en la selección razonada de medicamentos [sede Web]. Barcelona: semFYC-ediciones. (Actualizada: 29 de febrero de 2013; acceso: 18 de febrero de 2013). Disponible en: http://www.guiaterapeutica.net
- García Aguado J. Varicela y herpes zóster (v.2.1/2008). Guía-ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [en línea]. (Actualizado: 14 de abril de 2008; consultado: 25 de febrero de 2013). Disponible en: http://www.guia-abe.es
-
http://www.mspsi.gob.es/profesionales/saludPublica/prevPromocion/vacunaciones/nuevaRecomenVacunas.htm
http://www.msssi.gob.es/ciudadanos/proteccionSalud/vacunaciones/docs/VARICELA2.pdf - Cruz M, Brines J, Carrascosa A, Crespo M, Jiménez R, Molina JA. Manual de pediatría. 3.a ed. Madrid: Ergon; 2013.
- Pérez A, López JR, García A. Enfermedades exantemáticas en el niño. En: Espinàs J, coordinador. Guía de actuación en Atención Primaria. 4.a ed. Barcelona: semFYC-ediciones; 2011. p. 1215-21.
- Martínez-Roig A. Diagnóstico diferencial de los exantemas en la infancia. Pediatría integral. 2006:X(2):122-136.
- Redondo Granado MJ, Torres Hinojal MC, Izquierdo López B. Brote de onicomadesis posvírica en Valladolid. An Pediatr (Barc). 2009;71(5):436-9.
- Del Pozo Menéndez B, Villamor Martín R, Hernández Merino A. Escarlatina (v.1/2011). Guía-ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [en línea]. (Actualizado: 23 de septiembre de 2011; consultado: 26 de febrero de 2013). Disponible en: http://www.guia-abe.es
- García García S, Rubio Sánchez-Tirado M. Decisiones en urgencias pediátricas. 2.a ed. Madrid: Ergon; 2009.
- Blasco Melguizo J, Ruiz Villaverde R, Fernández Ángel I, Linares Solano J, Abad Romero Balmas J. Exantema unilateral laterotorácico en un lactante. An Pediatr (Barc). 2001;55(6):588-9.
- Seijas Martínez-Echevarría L. Causas infecciosas de exclusión escolar (v.1.1/2011). Guía-ABE. Infecciones en Pediatría. Guía rápida para la selección del tratamiento antimicrobiano empírico [en línea]. (Actualizado: 18 de mayo de 2011; consultado: 27 de febrero de 2013). Disponible en: http://www.guia-abe.es
- Richardson M, Elliman D, Maquire H, Simpson J, Nicoll A. Evidence base of incubation periods, periods of infectiousness and exclusion policies for the control of communicable diseases in schools and preschools. Pediatr Infect Dis J. 2001;20(4):380-91.