La atención a enfermos y a familiares con necesidades paliativas en su domicilio ha sido una de las tareas más específicas de la Atención Primaria (AP). La accesibilidad, la continuidad, la transversalidad y longitudinalidad, características propias de nuestra disciplina1, la hacen especialmente idónea para esta atención.
Sin embargo, y sin saber muy bien los porqués, la Atención Primaria de Salud (APS) ha ido abandonando esta labor, y en la actualidad es vista por algunos compañeros como algo ajeno a ellos y a su trabajo.
Es probable que nuestros compañeros más veteranos, cercanos ya a la edad de jubilación, hayan sido testigos de este desapego de la APS hacia estas necesidades de los pacientes y de sus familias. Algunos, poco a poco, se habrán sumado a la idea común dominante. Además, agendas que no contemplan la atención en domicilio, separación total de tareas con enfermería, falta de formación, etc. puede que hayan conseguido aparcar para siempre la idea de que uno era médico de una familia «para toda la vida» y convencerle de que aquello era de otra época. Los más jóvenes, sumidos en esa misma realidad, a la que se añade la provisionalidad de sus contratos y, por tanto, su fugaz paso por centros y cupos, verán aquella longitudinalidad y continuidad como palabras huecas sin ninguna relación con lo que viven en su día a día. Y sobre las que nadie parece preocuparse demasiado...
Pero hay otros compañeros que se resisten a esta aplastante realidad. Colegas que creen que la atención al final de la vida forma parte de su trabajo como médicos de cabecera de una población. Que entienden que si bien es duro y complejo, es un privilegio, además de una obligación. Y en ocasiones se ven solos. Y en otras ninguneados...
Lo cierto es que la actividad domiciliaria del médico de familia sigue estancada, en torno al 1,3% de todas las visitas que realiza2, aunque con grandes diferencias entre comunidades autónomas. Si bien el dato es frío y poco elocuente, la sensación de que la atención domiciliaria está siendo abandonada por el médico de familia parece generalizada.
Cuidados paliativos y atención domiciliaria
Los cuidados paliativos como disciplina han experimentado un importante aumento en todo el mundo. Reconocida como especialidad en algunos países, cabe decir que en general su importancia e influencia están en aumento y se ha producido un incremento en el número de recursos específicos heterogéneo, pero irrefutable. En España este crecimiento se ha hecho a expensas sobre todo de recursos domiciliarios que actualmente están dispersos por toda nuestra geografía (figura 1)3.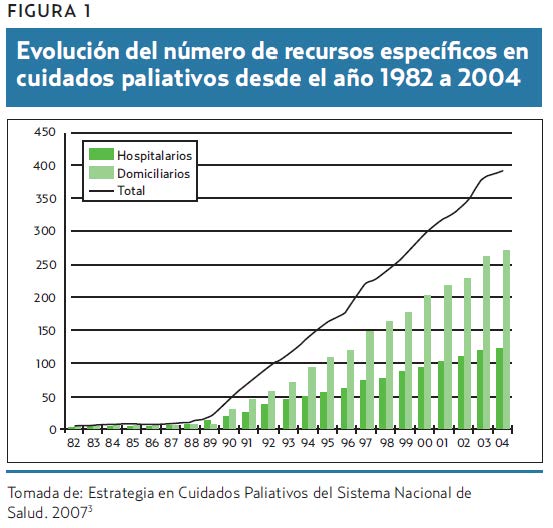
Por tanto, cabe decir que están proliferando recursos orientados a la atención domiciliaria a enfermos con necesidad de cuidados paliativos. Aunque casi todos ellos originariamente fueron diseñados para ser «soporte» para los equipos de APS, dicha función está en general poco explicitada, lo que facilita un amplio margen en esa acción de «soporte», que puede, en ocasiones, convertirse en una verdadera sustitución.
¿Y qué consecuencias tiene esto para el paciente y su familia? ¿Y para los equipos de AP (EAP)? Existen pocos elementos de juicio objetivos para saber cómo es esta influencia. Solo conocemos el estudio, publicado en 2006 por el equipo de Javier Rocafort de Extremadura, que encontraba más aspectos positivos que negativos en este «soporte»4.
En una visión muy estrecha, la atención por parte de equipos distintos a los de APS de estos casos puede acarrear ventajas para el paciente y su familia. Se trata de profesionales con mayor formación en este campo (al menos a priori), con mucho más tiempo disponible para emplearlo en cada paciente y familia, y con acceso a materiales específicos que les otorgan cierto «prestigio tecnológico» frente a los ciudadanos e incluso frente a compañeros. Por tanto, parece plausible pensar que esos enfermos y sus cuidadores van a tener una mejor atención científico-técnica.
Sin embargo, la generalización de este hecho tiene a medio largo plazo otros efectos que deberían tenerse en cuenta.
Pérdida de destreza y abandono
Los EAP van a conocer cada vez menos casos de enfermos en situación de requerir cuidados paliativos. Si ya es complejo atenderlos de forma habitual, cuando esta atención se realiza cada vez más esporádicamente, los miedos y las inseguridades se multiplican. El prestigio tecnológico del que gozan otros acrecienta estas sensaciones y conduce a un desapego y a una sensación de que «esto no es de mi competencia». Si a ello se añade un montón de tareas complementarias a la labor «normal» del médico y de la enfermera de APS (bajas y altas, informes, revisiones protocolizadas, etc.), y por las que son medidos y examinados, el abandono de estas actividades parece hasta lógico.
Desprestigio y desconfianza de los pacientes
Las familias que han recibido esta «atención especializada» generan un estado de opinión entre sus allegados. Poco a poco cunde también entre los ciudadanos que estas situaciones no las lleva el médico de cabecera, sino otros profesionales «expertos» a los que deben ser remitidos.
Inequidad e ineficiencia
Estos «equipos expertos» no llegan evidentemente a la totalidad de los casos. En un momento en el que el número de personas con necesidades paliativas en nuestra sociedad es bastante mayor que el contemplado habitualmente, estos recursos no parece que vayan a poder atender a todos estos pacientes. Si bien su existencia se suele fundamentar en la atención a los casos «más complejos», dejando el resto a la atención habitual de su EAP, la actividad que desarrollan no se mide en relación con esa complejidad (difícil de medir por otra parte), sino en número total de casos atendidos.
Interrupción en la longitudinalidad
La atención longitudinal «del nacimiento a la muerte» sufre aquí una interrupción difícil de justificar en la tradición de la Medicina Familiar. La atención posterior del duelo también queda truncada.
Este panorama desalentador no hace sino completar otro más extenso de la pérdida de competencias, protagonismo y prestigio de la Medicina Familiar y Comunitaria que hace mella, a nuestro juicio, en nuestra APS. Sin embargo, y también según nuestro parecer, en esta circunstancia se torpedea en la línea de flotación de la vocación que nos llevó a ser médicos primero y a elegir Medicina Familiar después.
Pero, a pesar de todo, aún quedan profesionales que, como decíamos, siguen creyendo que la atención al final de la vida de los pacientes que atienden es una de sus labores que más sentido da a su trabajo. Y no quieren renunciar a ella. Pero ¿cómo hacerlo sin hurtar a esos enfermos y a sus familias de los recursos más avanzados que ofrece la medicina paliativa? ¿Cómo ofrecer calidad, continuidad, accesibilidad... y no «morir en el intento»?
Algunas propuestas
- Es necesario «rearmar» a los profesionales de APS para realizar esta atención. La formación específica en cuidados paliativos, tanto durante el período de formación MIR como posteriormente, debe ser garantizada.
- Este tipo de trabajo debe contemplarse como una actividad «normal» del EAP. Sin embargo, esta normalidad no debe esconder las enormes peculiaridades que tiene esta labor. La mayor accesibilidad, la intensidad del cuidado, etc., deben reflejarse y medirse para que el profesional pueda otorgar el tiempo adecuado con el fin de hacerlo como el paciente y su familia merecen; bien.
- Los equipos específicos han de estar al servicio de la AP. A mi juicio, la mejor forma es que dependan de esta. Su atención directa debería ir encaminada a los casos más complejos donde esa especificidad pueda ser rentabilizada. En el resto de los casos, su labor debe ser de apoyo logístico, soporte experto, docencia, etc.
- Para que todo esto ocurra de esta forma, es necesario establecer los mecanismos evaluativos correspondientes que midan tanto la implicación de los EAP con estos pacientes como la función de soporte realizada por los equipos específicos.
Atender a pacientes con enfermedad avanzada y necesidades de cuidados paliativos es un enorme privilegio al que la Medicina Familiar y Comunitaria no debe renunciar. Por otra parte, es innegable nuestra obligación de ofrecer lo más avanzado en este campo a los ciudadanos de cuya atención somos responsables. Conciliar estas dos realidades permitirá que esta atención sea sostenible y satisfactoria.
Bibliografía
- Martín Zurro A, Cano Pérez JF. Atención primaria: conceptos, organización y práctica clínica. Elsevier España; 2003.
- Actividad asistencial en Atención Primaria. Informe estadístico. Sistema de Información de Atención Primaria (SIAP) 2012. Disponible en: http://www.msssi.gob.es/estadEstudios/estadisticas/estadisticas/estMinisterio/docs/2012_Actividad_ordinaria_AP.pdf
- Estrategia en Cuidados Paliativos del SNS. Sanidad 2007. Ministerio de Sanidad y Consumo. http://www.msssi.gob.es/organizacion/sns/planCalidadSNS/docs/paliativos/cuidadospaliativos.pdf
- Rocafort Gil J, Herrera Molina E, Fernández Bermejo F, Grajera Paredes ME, Redondo Moralo MJ, Díaz Díez F, et al. Equipos de soporte de cuidados paliativos y dedicación de los equipos de atención primaria a pacientes en situación terminal en sus domicilios. Aten Primaria. 2006 Oct 15;38(6):316-23.



Alberto 26-06-15
José Carlos, gracias por tu comentario. Buen resumen de lo expuesto. Compartir la atención en función de las necesidades creo que es la clave. Gracias
Jose Carlos 09-06-15
Jose Carlos PerezTotalmente de acuerdo en que Atención Primaria debe mantener un protagonismo de primera linea en estos pacientes y los equipos de paliativos deben ser de soporte y ayuda en las situaciones más complejas
Alberto 18-06-14
Pilar y Miquel; gracias por vuestros comentarios. De acuerdo con ambos, creo también importante resaltar las cosas positivas que da este trabajo (mejora de relación médico-paciente, coherencia interna reforzada, satisfacción,...). Si tuviéramos claro eso lo demás vendría más fácilmente. Nunca he oído "no puedo hacer esos papeles porque no me da tiempo ya que tengo domicilios..." pero sí lo contrario... Miquel, a ti no tengo la suerte de conocerte (creo) pero yo "de mayor" quiero ser como Pilar... Un abrazo a ambos.
Miquel 17-06-14
No podemos abandonar a nuestros pacientes y, en cada caso, ver qué solución es mejor, con esfuerzo y compromiso y respeto por las opciones del enfermo y de sus familias que sufren. Si nos ven a su lado, muchas veces están mejor en casa pero hace falta compromiso. Y el tiempo sacarlo de dónde sea. Con las ayudas que hagan falta pero sin abandonar nunca
Mª Pilar 07-06-14
Totalmente de acuerdo con la deriva del temaque se está objetivando cuando en coherencia es neustro trabajo y, además, uno de los que rinde mayor beenficio mutuo en la relación médico-paciente. El agradecimiento al buen hacer del equipo de AP es importante y refuereza vínculos. De otro lado, esencial teneros como consultores. Gracias
Alberto 29-05-14
Maria Teresa, gracias por leer y comentar. Un abrazo.
Alberto 29-05-14
Mari Jose y Susana; gracias por comentar. Si los familiares quieren llevárselo al hospital, ¿por qué será? ¿Por comodidad? No creo. ¿Por sensación de que en el domicilio no se les va a ofrecer ayuda que precisan? Además no debería preocuparnos tanto donde son atendidos al final del proceso; el hecho cierto es que la mayoría del tiempo están en casa y ahí somos responsables de su atención. Evidentemente lo burocrático nos ata a la consulta... pero boicoteemos esa actividad. Prioricemos. Y nuestros jefes que nos midan por lo que realmente es importante... si les importa, claro... Gracias de nuevo.
Alberto 29-05-14
Silvia, el cambio como dices es profundo. Y no afectaría sólo a la atención al final de la vida. Cualquier acto de nuestra actuación como médico de familia debería ser orientado desde esas premisas de buscar lo mejor para el paciente, desde el paciente, con sus valores y con todos los recursos que nos da la sociedad... Un abrazo.
Silvia 28-05-14
¿Cómo ayudar en el final de la vida en una sociedad en la que la muerte es tabú? EAP, Equipo de paliativos, Equipos hospitalarios, agentes educativos, responsables políticos, medios de comunicación... unidos para un cambio cultural profundo en la sociedad para que morir sea una parte más de vivir.
M. JOSE 28-05-14
Si loasumimos desde EAP pero son situaciones criticas y la mayoria de los familiares quieren llevarselo al hospital. Algunos si he atendido a domicilio y muy bien.
Susana 27-05-14
Me encantaría poder hacerlo, pero las tareas asistenciales desmedidas y burocraticas me "boicotean " cada día.
Maria Teresa 27-05-14
totalmente de acuerdo