Caso clínico
Mujer de 58 años que acude a nuestra consulta porque, desde hace unos meses, presenta unas manchas oscuras en los tobillos, que no desaparecen. Además, el dolor y la pesadez en las piernas, motivo por el que ya había consultado en otras ocasiones, han empeorado en estos meses de verano. Trabaja como peluquera y refiere que se le hinchan los tobillos al final de su jornada laboral. En la exploración física presenta unos valores de presión arterial de 130/75 mmHg, el índice de masa corporal es 29, la frecuencia cardíaca 78 latidos por minuto, la auscultación cardiopulmonar no muestra alteraciones significativas, y se observa hiperpigmentación supramaleolar y venas varicosas en ambas piernas. Últimamente las medidas generales para las varices no mejoran sus síntomas.
Puntos clave
La insuficiencia venosa crónica (IVC) es una enfermedad muy prevalente en nuestro medio aunque debido a la falta de estudios rigurosos no se conocen las cifras concretas.
La etiología en la mayoría de los casos (95-97%) es primaria o idiopática.
La sintomatología es muy variada e inespecífica: pesadez de piernas, varículas, hinchazón, dolor, varices, calambres, parestesias y úlcera venosa.
La clínica empeora con la bipedestación y en ambiente caluroso, y mejora con el decúbito, el frío y el ejercicio físico.
No existe correlación entre la afectación hemodinámica y la intensidad de los síntomas.
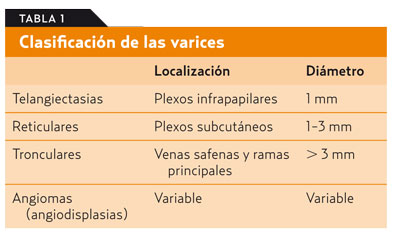
La clasificación más utilizada es la CEAP, que integra datos clínicos, etiológicos, anatómicos y fisiopatológicos.
Una buena anamnesis y la exploración física en bipedestación son imprescindibles.
El eco-Doppler es la prueba complementaria de elección.
La terapia compresiva es la medida fundamental para el tratamiento. También se deben recomendar medidas generales que faciliten el retorno venoso.
No hay estudios que demuestren la eficacia de los flebotónicos en la mejoría de los síntomas de IVC, salvo en el edema.
En pacientes muy sintomáticos con varices evidentes y en aquellos con riesgo de complicaciones se recomienda tratamiento quirúrgico.
No existe evidencia científica para recomendar un tipo de cirugía u otra, pero es mejor la tolerancia a las técnicas mínimamente invasivas.
¿Qué son las varices?
Comúnmente, hablamos de varices cuando nos referimos a la insuficiencia venosa crónica (IVC), sin embargo, esta es solo una de las múltiples presentaciones clínicas de esta patología. Igual que los síntomas clínicos son muy variados, los signos objetivables van desde grados de afectación más leves a más graves1,2.
Para que la sangre fluya correctamente desde las zonas más distales de los miembros inferiores a las más proximales es necesario que el sistema venoso funcione adecuadamente. Y para conseguirlo disponemos del sistema venoso superficial, el profundo y las venas perforantes. Todas estas venas están provistas de válvulas que actúan en sentido unidireccional hacia el corazón, que junto a la acción de la bomba muscular mediante contracciones, hacen que la sangre pase del sistema superficial al profundo a través de las venas perforantes para llegar, en sentido ascendente, al corazón. Si alguno de estos elementos falla, se produce un reflujo venoso anormal y, como consecuencia, una hipertensión venosa patológica. Dicha presión alta mantenida se manifiesta en la macrocirculación en forma de varices, dilataciones venosas superficiales, y a nivel de la microcirculación, como alteraciones cutáneas2,3.
La etiología de la IVC en la mayoría de los casos (95-97%) es primaria o idiopática, de tipo congénito y con frecuencia hereditario, aunque en un 4-5% es secundaria a una trombosis venosa profunda o síndrome postrombótico4,5.
¿Es frecuente en nuestro medio?
No es fácil conocer los datos de prevalencia e incidencia de IVC en España puesto que hay pocos estudios al respecto. La encuesta epidemiológica DETECT-IVC (2000) concluyó que el 68,6% de los pacientes que acude a la consulta de su médico de familia presenta algún síntoma y/o signo de IVC; no obstante, algunos problemas metodológicos nos hacen ser cautelosos ante tales resultados pues es probable que estén magnificados. El DETECT-IVC (2006) encuentra un 71% de pacientes con algún dato clínico de IVC: hasta un 62% presentaba algún signo de IVC, fundamentalmente varículas (53%) y varices (35%), y hasta un 2% úlceras cutáneas. Es más frecuente en mujeres (64%) que en hombres (36%); la media de edad global es de 52,3 años. Entre los factores de riesgo clásicos, presentes en un 82% de los casos, en el sexo femenino destacan los embarazos, el sedentarismo, los antecedentes familiares y el sobrepeso; en el sexo masculino, el más relevante es la obesidad. Sin embargo, según la bibliografía, solo la edad y los antecedentes familiares se asocian de forma significativa a la IVC6,7.
¿Cómo se manifiesta?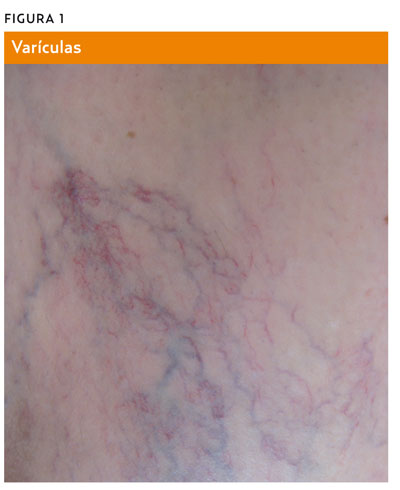
La sintomatología de la IVC es muy variada y en muchas ocasiones, inespecífica1,2. Las manifestaciones clínicas más frecuentes son: pesadez de piernas, varículas (figura 1), hinchazón, dolor, varices, calambres, parestesias y úlcera venosa. Casi la mitad de los pacientes considera su sintomatología como importante o grave, pero el paciente puede encontrarse asintomático y consultar por motivos exclusivamente estéticos7. Es característico de la IVC que la clínica empeore con la bipedestación y en ambiente caluroso, y mejore con el decúbito, el frío y el ejercicio físico. No existe una correlación entre la afectación hemodinámica y la intensidad de los síntomas8.
Las varices son el signo clínico más frecuente, y se clasifican en cuatro tipos en función de su localización y tamaño (tabla 1).
¿Cuáles son las principales complicaciones?
Se dividen en cutáneas y vasculares3,9-11.
• Cutáneas:
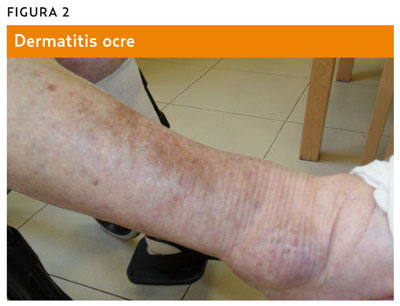
– Dermatitis ocre: hiperpigmentación supramaleolar por extravasación de hemosiderina (figura 2).
– Eccema varicoso: se localiza fundamentalmente en el tercio inferior de los miembros inferiores.
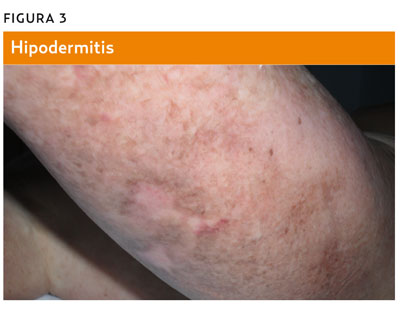
– Hipodermitis: zonas despigmentadas por atrofia del tejido conectivo laxo (figura 3).
– Celulitis: por afectación del retorno venoso junto a alteraciones endocrinas. Es mucho más frecuente en las mujeres.
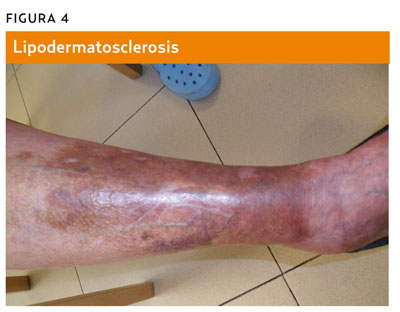
– Lipodermatosclerosis: alteración trófica y reversible, de coloración rojiza y ocre, habitualmente comprendida entre maléolos y rodillas (figura 4).
– Atrofia blanca: zona de atrofia cutánea perimaleolar de aspecto blanco marfil. Puede ser dolorosa y, como la lipodermatosclerosis, puede evolucionar a la ulceración.
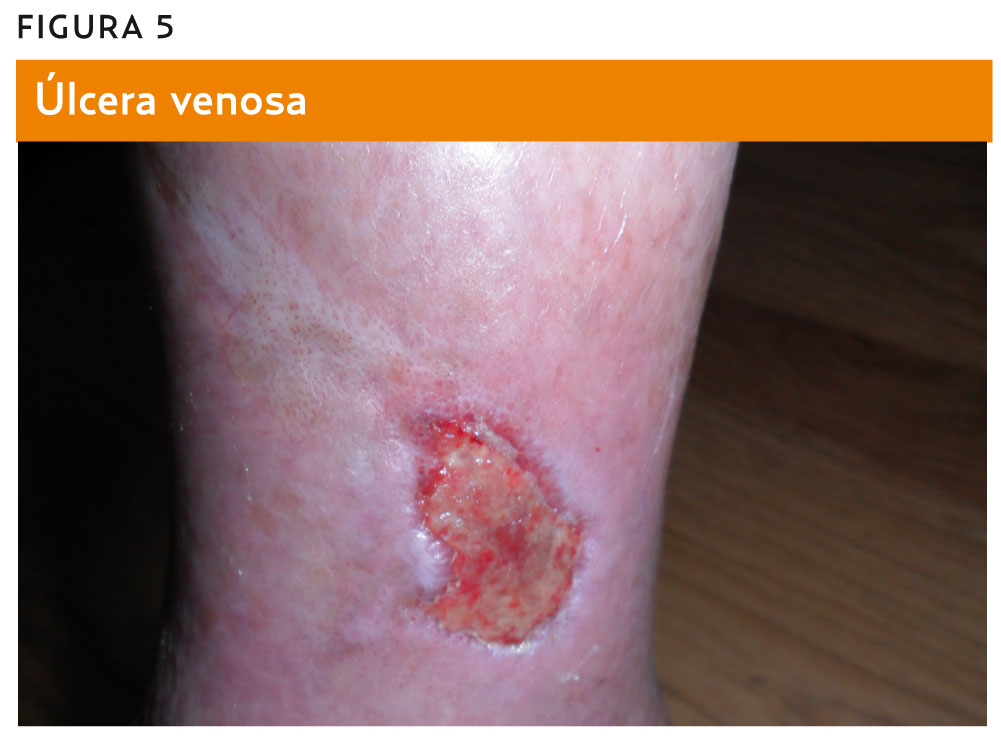
– Úlcera venosa: supone el estadio más avanzado de la enfermedad. Lo presentan hasta un 2% de los pacientes con IVC7. Se localizan fundamentalmente en la región maleolar medial. Presentan forma redondeada y de varios centímetros de tamaño. Son poco dolorosas si no están sobreinfectadas. Generalmente se cronifican y/o recidivan. El diagnóstico diferencial se debe hacer con la úlcera arterial, hipertensiva, neuropática y vasculítica (figura 5).
• Vasculares:
– Varicorragia: hemorragia externa de una vena varicosa, de forma espontánea o tras un traumatismo. Generalmente indolora, aparece sobre lesiones preulcerosas, con una capa epidérmica muy fina y de color azulado. También puede haber sangrado interno con la aparición de hematomas o equimosis.
– Varicoflebitis: trombosis en una vena varicosa del sistema venoso superficial. Cursa con dolor intenso, eritema y endurecimiento local (generalmente nódulo o cordón indurado). Habitualmente evoluciona de forma benigna. En ocasiones, hay que hacer diagnóstico diferencial con la trombosis venosa profunda (TVP), sobre todo si hay afectación de la vena safena externa, ya que la porción superior de la vena es subaponeurótico y su obliteración adopta el aspecto de una pierna hinchada y dolorosa sugestiva de TVP. No se ha podido demostrar que los pacientes con varicoflebitis desarrollen más TVP o TEP (tromboembolismo pulmonar)9, aunque en el caso de que se propague hasta el cayado de la safena sí existe riesgo de TVP o embolización pulmonar debido a la incompetencia valvular a ese nivel14.
¿Cómo se clasifica?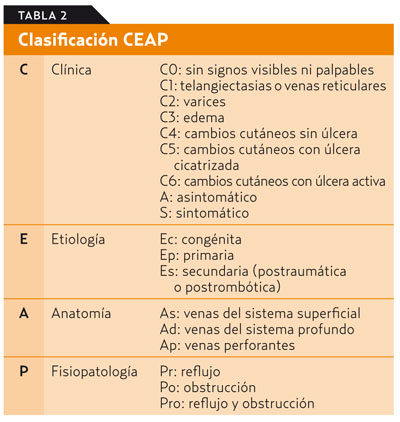
Existen varias clasificaciones de la IVC, pero actualmente la más utilizada es la CEAP, que fue definida en 1994 por un comité internacional de expertos (Classification and grading of chronic venous disease in the lower limbs. A consensus statement) y posteriormente revisada en el 20043,12. El término CEAP es un acrónimo que integra los datos clínicos (C), etiológicos (E), anatómicos (A) y fisiopatológicos (P, pathophysiology) (tabla 2).
La principal ventaja de esta clasificación es que ha facilitado la unificación de criterios, aunque también tiene sus limitaciones1,2, como la falta de estandarización de los tests necesarios para el diagnóstico, o la escasa correlación entre los síntomas y la gravedad de la IVC. La parte relativa a la clínica es la habitualmente más utilizada.
¿Cómo se diagnostica?
Para algunos autores, una buena anamnesis y exploración física son suficientes para el diagnóstico de la IVC (grado de recomendación C)11,13, sobre todo en Atención Primaria (AP); sin embargo, para otros es necesario completarlo con pruebas de función hemodinámica12.
1. Anamnesis: investigar sobre sintomatología, evolución, antecedentes familiares y personales, y sobre factores de riesgo. Nos puede orientar sobre la etiología y la fisiopatología de la enfermedad.
2. Exploración física (grado de recomendación C): con el paciente en bipedestación, se deben explorar ambas piernas de forma completa. La inspección y la palpación nos confirman la existencia de varices, edema, cambios tróficos y la presencia o ausencia de pulsos. Es necesario para la clasificación C de la CEAP y muy útil para realizar el diagnóstico diferencial. Existen maniobras exploratorias, como la de Perthes, la de Trendelenburg o la de Schwartz, que nos orientan sobre la localización del sistema venoso incompetente, pero que son de escaso uso en la actualidad, sobre todo desde la utilización del eco-Doppler2,13,14.
3. Pruebas complementarias:
– Eco-Doppler (grado de recomendación B; en los pacientes candidatos a cirugía el grado de recomendación es A): es la prueba de referencia para el diagnóstico de la IVC. Aporta datos hemodinámicos y de localización en tiempo real, y ha desplazado totalmente a la flebografía y a la pletismografía, que solo se usan de forma ocasional en el caso de no disponer de eco-Doppler o en el contexto de ensayos clínicos5,13.
– Índice tobillo-brazo: no diagnostica insuficiencia venosa sino arterial. Se recomienda calcularlo porque si es menor de 0,9, las medidas compresivas están contraindicadas5.
El diagnóstico diferencial12 se encuentra en la tabla 3.
¿Cómo se trata?
Existen múltiples tratamientos para este cuadro cuyo objetivo será enlentecer la progresión de la enfermedad, disminuir sus síntomas y prevenir las complicaciones:
1. Medidas generales
Grado de recomendación C2,3,13,14
Se recomiendan hábitos de vida saludables que faciliten el retorno venoso, como son:
• Ejercicio físico, sobre todo natación, senderismo o ciclismo que estimulan la bomba muscular de los miembros inferiores.
• Masajes en sentido ascendente.
• Elevación de las piernas durante 15-30 minutos varias veces al día, así como durante el sueño.
• Aplicación de duchas o compresas frías, o alternando estas con agua tibia.
• Uso de calzado cómodo y fresco.
Por el contrario, se deben evitar todas aquellas circunstancias que lo dificulten:
• Sobrepeso y obesidad.
• Bipedestación prolongada y sedentarismo.
• Ropa ajustada y calzado incómodo y con tacón superior a 3 cm.
• Calor, especialmente las fuentes de calor directo sobre las piernas.
• Estreñimiento crónico.
• Algunos tratamientos, como la terapia hormonal sustitutiva o los anticonceptivos orales.
2. Terapia compresiva
Grado de recomendación A2,13

Es la medida fundamental para el tratamiento de la IVC. El mecanismo fisiopatológico de esta terapia se basa en mejorar el retorno venoso facilitando la función valvular e incrementando el aclaramiento del líquido intersticial. Las evidencias más claras son para la IVC sintomática, síndrome posflebítico, profilaxis y tratamiento de la insuficiencia venosa gestacional, tras el tratamiento esclerosante y quirúrgico de las varices, prevención de TVP, y tratamiento de las úlceras venosas y sus recidivas. Sin embargo, a la hora de prescribir este tipo de tratamiento hay que tener en cuenta las circunstancias en las que está contraindicado5 (tabla 4).
Hay distintos tipos de compresión:
• Elástica: la más utilizada. Ejerce presión pasiva durante el reposo y activa durante el ejercicio. Realiza una compresión decreciente desde el tobillo hasta la rodilla (tipo calcetín), el muslo (media) o la cintura (panty). La talla se debe ajustar a cada paciente para que no haya riesgo de torniquete o por el contrario, sea ineficaz por falta de presión. En España existen tres grados de compresión homologados: normal (22-29 mmHg), fuerte (30-39 mmHg) y muy fuerte (> 40 mmHg)15. Se recomienda uno u otro en función de la gravedad de los síntomas: a mayor grado clínico, mayor compresión. Se deben colocar en decúbito para que las venas de los miembros inferiores tengan el menor reflujo posible. De forma arbitraria, se acepta que sean renovadas cada 6 meses.
• Inelástica: se trata de un envoltorio rígido sobre la pierna, tipo vendaje, que ejerce presión durante el ejercicio pero no en reposo. Se utilizan en los casos de mayor gravedad.
• Otros sistemas, como los multicapas, que son combinaciones de los anteriores, o la presoterapia instrumental, se utilizan menos.
Un metaanálisis16 concluyó que las medidas de compresión de 10 a 20 mmHg (sobre el tobillo) mejoran los síntomas de IVC; menor presión es inefectiva y mayor no aporta beneficios adicionales.
3. Terapia farmacológica
Grado de recomendación C2,4,13,17,18
Los flebotónicos conforman un grupo heterogéneo de fármacos naturales y sintéticos que actúan sobre distintas partes de la fisiopatología de la IVC con intención de mejorar los síntomas, pero no prevenirlos. En una revisión Cochrane que incluyó y analizó 44 ensayos clínicos aleatorizados se destaca que no hay pruebas suficientes para apoyar de forma global la eficacia de los flebotónicos para la IVC ni tampoco hay información relevante sobre la influencia de dichos medicamentos sobre la calidad de vida de los pacientes. Se ha sugerido la eficacia sobre algunos signos como el edema, pero su relevancia clínica es incierta. No se detectó evidencia significativa para otros parámetros valorados como prurito, pesadez de piernas, calambres, parestesias, dolor o cambios tróficos cutáneos. Además, no existen pruebas a favor de la eficacia de los flebotónicos en el tratamiento de las úlceras venosas ni que apoye la administración de estos por tiempos superiores a 3 meses. Por otro lado, los datos de seguridad de dichos medicamentos hacen referencia a cortos períodos de tiempo, no se estima a medio-largo plazo. Por tanto, no existe evidencia clínica que permita la recomendación de uno u otro de ellos. Es necesario realizar más ensayos clínicos controlados y aleatorizados que tengan en mayor consideración la calidad metodológica para afirmar su recomendación o no19. Sin embargo, la Agencia Española del Medicamento emitió una nota informativa, el 10 de septiembre de 2002, en la que recomendaba limitar el uso de los venotónicos por vía oral para el alivio a corto plazo (de 2 a 3 meses) del edema y los síntomas relacionados con la IVC20.
4. Terapia invasiva2,4,13,21
Engloba tanto técnicas quirúrgicas como no quirúrgicas. Su objetivo es anular o modificar el paso de la sangre por los vasos malfuncionantes para reducir la hipertensión venosa existente en el sistema venoso superficial. Se pueden considerar varias técnicas:
• Escleroterapia (grado de recomendación B): consiste en la inyección intravenosa de una sustancia irritante que provoca una respuesta inflamatoria en el endotelio de la vena para su posterior trombosis y fibrosis. El producto más utilizado en España es el polidocanol y la espuma de polidocanol. Sus resultados mejoran si se hace ecodirigida. Está indicada en las varículas y telangiectasias.
• Ablación intravenosa (grado de recomendación C), ya sea por láser (EVLA), radiofrecuencia, o vapor de agua (lo más novedoso, aunque con poca experiencia de uso): los resultados iniciales son tan buenos como los de la cirugía convencional, pero faltan datos a largo plazo.
• Cirugía de resección venosa: fleboextracción parcial o completa de la vena safena interna asociada a la ligadura de las venas perforantes incompetentes (grado de recomendación A). Es el tratamiento de elección en pacientes muy sintomáticos y con varices evidentes, y en aquellos con riesgo de complicaciones (varicorragia, cambios tróficos, úlcera venosa).
• Cura CHIVA (conservadora hemodinámica de la insuficiencia venosa ambulatoria): pretende tratar las venas disfuncionantes mediante el mínimo gesto quirúrgico a partir de un estudio hemodinámico (eco-Doppler) completo para conservar al máximo el sistema venoso.
Los resultados iniciales de todas las técnicas quirúrgicas son similares, pero faltan datos a largo plazo. No existe evidencia científica para recomendar uno u otro, pero debe tenerse en cuenta la mejor tolerancia del paciente en las técnicas mínimamente invasivas.

Deben ser considerados para cirugía aquellos pacientes que, tras un estudio hemodinámico básico, presenten: varices con sintomatología de IVC, con afección de safenas y/o perforantes; varices poco sintomáticas pero muy evidentes con riesgo potencial de complicaciones (varicoflebitis, varicorragia), y varices recidivadas13,14. El índice de recidiva, entendido como la aparición de nuevas venas varicosas, oscila entre el 6 y el 20%, dependiendo de la técnica aplicada, aunque no se dispone de evidencia científica que permita cuantificar con precisión. Por tanto, se trata de una técnica efectiva pero no definitiva, por lo que pueden ser necesarias intervenciones complementarias a lo largo del tiempo14 (tabla 5).
¿Cuándo derivar a cirugía vascular?5,22
• Pacientes con sintomatología persistente que no respondan a las medidas conservadoras.
• Pacientes con IVC complicada: tromboflebitis superficial de repetición, trombosis venosa profunda, varicorragia, úlceras venosas y síndrome posflebítico.
• Pacientes candidatos a intervención quirúrgica.
Bibliografía
1. Calvo J, Vila R, Lapiedra O. Insuficiencia venosa crónica. Conceptos actuales. An Cir Card Vasc. 2004;10:96-105.
2. Caba-Cuevas M, Díaz-Sánchez S, Navas-Hergueta ML. Insuficiencia venosa. AMF. 2008;4(11):603-8.
3. Curso de Formación Continuada de Insuficiencia Venosa Crónica (IVC) para Atención Primaria. [internet]. Disponible en: www.ivcformacion.com.
4. Cardona M, Alós J, Corominas A. Hipertensión venosa-IVC. Anales de Patología Vascular. 2011;5(1):38-43.
5. Vieiras-Del Río O, Rodrigo-Pendás JA, Villa-Estébanez R. Insuficiencia venosa crónica. Fisterra: guías clínicas [Internet]. Sept 10, 2007. Disponible en: http://www.fisterra.com/fisterrae/guias.asp?idGuia=110.
6. Gesto-Castromil R, Grupo DETECT-IVC. Encuesta epidemiológica realizada en España sobre la prevalencia asistencial de la insuficiencia venosa crónica en atención primaria. Estudio DETECT-IVC. Angiología. 20a01;53:249-60.
7. Álvarez-Fernández LJ, Lozano F, Marinel·lo-Roura J, Masegosa-Medina JA. Encuesta epidemiológica sobre la insuficiencia venosa crónica en España: estudio DETECT-IVC 2006. Angiología. 2008; 60(1):27-36.
8. Lozano F, Jiménez-Cossío JA, Ulloa J. Grupo RELIEF. La insuficiencia venosa crónica en España. Estudio epidemiológico RELIEF. Angiología. 2001;53(1):5-16.
9. Escudero-Rodríguez JR. Patología linfovenosa de miembros inferiores en Atención Primaria. El angiólogo responde. 1a ed. Madrid: EdikaMed, S.L.; 2009.
10. De Burgos-Marín J, García-Criado EI, Tirado-Valencia C, Torres-Trillo M, Palomar-Aguacil V. Manejo urgente de la insuficiencia venosa crónica en Atención Primaria. Semergen. 1998;24(10):839-44.
11. Carrasco-Carrasco E. Manejo de las vasculopatías periféricas en atención primaria. 1a ed. Madrid: EdikaMed, S.L.; 2006.
12. Marinel·lo-Roura J. Insuficiencia venosa. Evaluación del paciente en Atención Primaria. 1a ed. Madrid: Adalia Farma; 2008.
13. Prevención, Diagnóstico y Tratamiento de la Insuficiencia Venosa Crónica. México: Instituto Mexicano del Seguro Social; 2009.
14. Carrasco E, Díaz S, González AI, Permanyer J. Guía de buena práctica clínica en patología venosa. OMC. Ministerio de Sanidad y Consumo. 1a ed. Madrid: IM&C; 2004.
15. Cardona M. Insuficiencia Venosa Crónica. Hipertensión venosa. Anales de Patología Vascular. 2009;3(1):16-30.
16. Amsler F, Blättler W. Compression therapy for occupational leg symptoms and chronic venous disorders: a meta-analysis of randomised controlled trials. Eur J Vasc Endovasc Surg. 2008;35: 366-72.
17. Perrin M, Ramelet AA. Pharmacological treatment of primary chronic venous disease: rationale, results and unanswered questions. Eur J Vasc Endovasc Surg. 2011;41:117-25.
18. Roig LL, Pastor O, Roche E, Cabrera J. Tratamientos I en la Insuficiencia Venosa Crónica. Indicaciones y resultados. An Cir Card Vasc. 2004;10:117-31.
19. Martinez MJ, Bonfill X, Moreno RM, Vargas E, Capellà D. Flebotónicos para la insuficiencia venosa (Revisión Cochrane traducida). En: La Biblioteca Cochrane Plus, 2008 Número 2. Oxford: Update Software Ltd. Disponible en: http://www.update-software.com. (Traducida de The Cochrane Library, 2008 Issue 2. Chichester, UK: John Wiley & Sons, Ltd.).
20. Nota informativa de la Agencia Española del Medicamento sobre relación riesgo-beneficio de los agentes flebotónicos para administración por vía oral. Ref: 2002/09.[Internet]. Disponible en: http://www.aemps.es/actividad/alertas/usoHumano/seguridad/flebotonicos.htm
21. Araño C, Martorell A, Pares O, Miquel C. Tratamientos II en la Insuficiencia Venosa Crónica. Indicaciones y resultados. An Cir Card Vasc. 2004;10:132-6.
22. Giménez Gaibar A, Fàbrega F, Merino M. Atención Primaria y Atención Especializada (hospitalaria). Un tándem dispuesto a entenderse. An Cir Card Vasc. 2004;10:106-11.