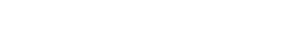Descripción anatómica y funcional
La articulación de la rodilla es una articulación biaxial y condílea, formada a su vez por dos articulaciones:
- Articulación femoropatelar, troclear.
- Articulación femorotibial, condílea, con la interposición de los meniscos.
Anatómicamente, se pueden distinguir, dentro de la articulación y a grandes rasgos, varios componentes: (figuras 1 y 2)1-3
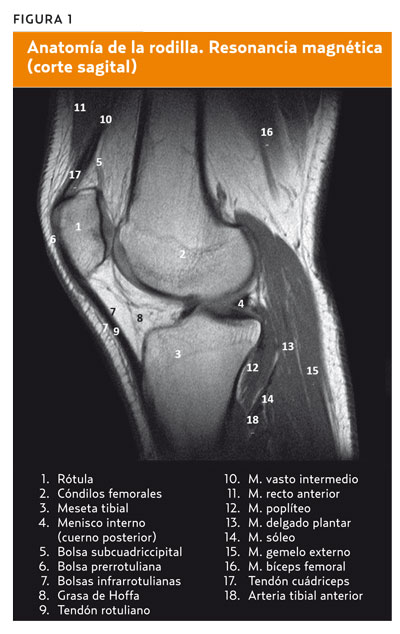
- Componente óseo. Participan la extremidad distal del fémur (cóndilos femorales y escotadura intercondílea), la rótula con su cara posterior y la meseta tibial donde se insertan los meniscos.
- Componente meniscal. Dos meniscos (fibrocartílagos), el externo en forma de O y el interno en forma de C.
-
Componente capsuloligamentoso. Por una parte, la cápsula articular, laxa, que abarca globalmente ambas articulaciones y que confiere cierta estabilidad a la rodilla cuando está en extensión completa (se relaja con la flexión de la rodilla) y, por otra parte, los ligamentos y alerones rotulianos:
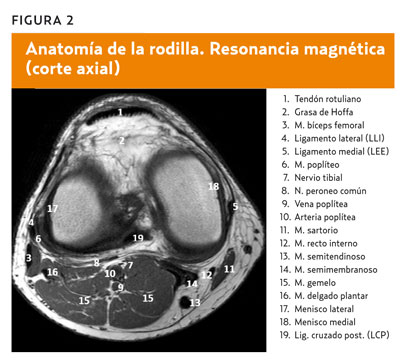
- Ligamentos laterales. El ligamento lateral o lateral externo (LLE) y el ligamento medial, o lateral interno (LLI) Condicionan estabilidad en el plano lateral. Limitan el movimiento de rotación externa de la rodilla.
- Ligamentos cruzados. El ligamento cruzado anterior (LCA) se inserta en la porción anterior de la meseta tibial, por delante de las espinas tibiales y se dirige hacia atrás y afuera hasta la cara axial del cóndilo femoral externo. El ligamento cruzado posterior (LCP) se inserta en la porción posterior de la meseta tibial, por detrás de las espinas tibiales y se dirige hacia delante y adentro hasta el cóndilo femoral interno.
- Alerones rotulianos. Uno externo y otro interno que van desde el borde externo e interno de la rótula a modo de cinturón, hasta las cóndilos femorales externo e interno, respectivamente.
- Componente musculotendinoso. Numerosos paquetes musculares intervienen tanto en la estabilidad de la rodilla como en la movilidad articular (tabla 1). Son los responsables de gran parte de la patología de la rodilla.
-
Bolsas serosas. Por lo general, no comunican con la articulación y son asiento de importante y frecuente patología de la rodilla. Permiten el deslizamiento de estructuras que facilitan los movimientos de la rodilla. Destacan:
- Bolsa entre el semimembranoso y el gemelo interno, que sí comunica con la articulación y puede dar lugar al conocido quiste de Baker.
- Bolsa subcuadricipital que también comunica con la articulación, de fácil acceso, por lo que puede ser de utilidad para realizar artrocentesis e infiltraciones de la rodilla.
- Bolsa prerrotuliana, por delante de la cara interna de la rótula.
- Bolsas infrarrotulianas, la profunda por detrás del tendón rotuliano y la superficial, por delante de este y subcutánea.
- Bolsa de la pata de ganso.
- Por último, no debe olvidarse el componente vasculonervioso. Cabe resaltar que los elementos más importantes son el nervio ciático común, que se bifurca en sus ramas terminales, y la vena y arteria poplíteas.
 |
 |
Exploración física de la rodilla
Como en cualquier exploración articular, en la rodilla se recomienda seguir siempre un orden y una metodología. Los autores proponen la siguiente:
Inspección4,5
Buscar datos ergonómicos o anatómicos que orienten hacia la patología que puede tener el paciente:
-
Ejes:
- Genu varo («rodillas en O»): se produce, entre otras causas, por acortamiento del ligamento lateral interno de la rodilla. Puede afectar por compresión al complejo meniscal interno y, por estiramiento al ligamento lateral externo, produciendo dolor local.
- Genuvalgo («rodillas en X»): se produce, entre otras causas, por acortamiento del ligamento lateral externo de la rodilla. Puede afectar por compresión al complejo meniscal externo y, por estiramiento, al ligamento lateral interno, produciendo dolor local.
- Hiperextensión (recurvatum): hay que valorar si se ha producido de forma aguda, ya que puede traducir rotura de ligamento cruzado posterior.
- Hematomas: orientan a antecedente traumático.
- Deformidades/inflamación/eritema/calor.
- Lesiones cutáneas: pueden dar pistas sobre una posible artropatía psoriásica.
- Atrofias musculares.
Palpación4,5
Las estructuras óseas o de partes blandas más importantes para localizar en la exploración de la rodilla son las reflejadas en la tabla 2.
Movilidad6
Se valorará tanto la movilidad activa como la pasiva y contrarresistencia en todos los grupos musculares de forma sistematizada.
Generalmente, lo primero que se explora es la movilidad pasiva, pasando luego a la activa; la rodilla presenta un arco fisiológico de 140-160° de flexión y 10° de extensión, con una rotación externa de 45-50° y una rotación interna de 30-35°, ambas rotaciones son máximas con la rodilla en flexión de 90°.
En la movilidad se debe valorar lo siguiente:
- La integridad del aparato extensor de la rodilla, pidiendo una extensión de la rodilla contra gravedad.
-
La presencia de bloqueos de rodilla: se pueden encontrar dos tipos de bloqueo:
- Extensión: el bloqueo de una rodilla en extensión orienta hacia una afectación meniscal, en el que una porción del menisco actúa como cuña que impide la flexión de rodilla.
- Flexión: este bloqueo orienta hacia un derrame articular.
- Hiperextensión (recurvatum): puede traducir rotura de ligamento cruzado posterior.
- Balance muscular: da una idea del estado de los distintos músculos explorados.
Maniobras exploratorias5-7
Existen multitud de maniobras exploratorias de la rodilla, que generalmente se dividen en maniobras rotulianas, meniscales y de estabilidad de la rodilla. Con siete maniobras se puede realizar una exploración básica de la rodilla de forma rápida y fiable, no obstante se explican algunas más para un estudio más preciso.
Maniobras rotulianas
Derrame articular
Ante un derrame articular se encuentran signos como el borramiento de las hendiduras pararrotulianas y distensión del saco suprarrotuliano. El derrame articular se explora con la maniobra de:
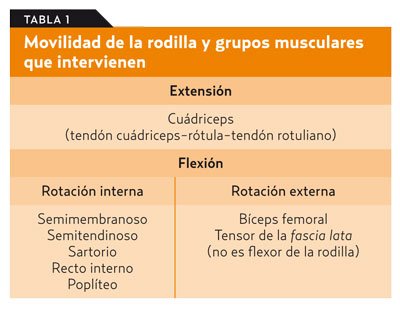
Choque, peloteo, rebote rotuliano o rótula bailarina (figura 3)
- Procedimiento. Con el paciente en decúbito supino, con una mano se presiona desde arriba el fondo de saco suprarrotuliano y con la otra la rótula contra el fémur.
- Valoración. La resistencia elástica (rótula bailarina) o el «hundimiento de la rótula» es un signo sugerente de derrame articular.
Dolor femoropatelar
Para valorar el dolor femoropatelar se pueden diferenciar las siguientes maniobras:
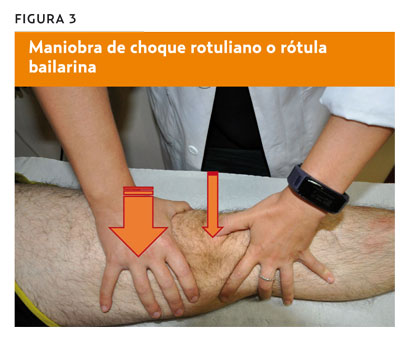
Prueba de desplazamiento de la rótula (maniobra del cepillo)
- Procedimiento. Con el paciente en decúbito supino; el clínico presiona con la palma de la mano la mitad superior y la mitad inferior de la rótula. Realizará movimientos laterales y craneocaudales de la rótula.
- Valoración. De manera fisiológica, se produce un desplazamiento indoloro y bilateral de la rótula, sin que aparezcan crepitación ni tendencia a la luxación. Si se encuentra crepitación, indica condropatía o artrosis retrorrotuliana; si hay aumento del desplazamiento lateral o medial indica laxitud ligamentosa, subluxación de rótula o tendencia a la luxación (figura 4).
Signo de Zohlen
Maniobra con la que se exploran los cartílagos articulares rotulianos. Se realiza una lateralización externa de la rótula por parte del examinador y se solicita contracción del músculo cuádriceps por parte del paciente. La prueba es positiva si aparece dolor retrorrotuliano, pero tiene poco valor predictivo positivo, ya que la maniobra es positiva en algunos individuos sanos; no obstante, una prueba negativa es muy sugerente de que no existe afectación cartilaginosa.
 |
 |
Maniobras meniscales
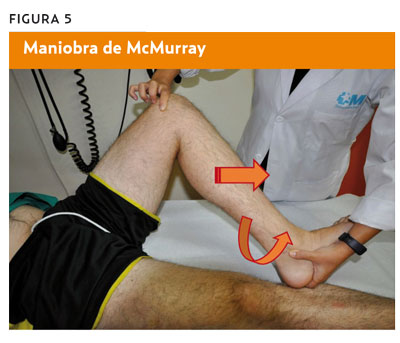
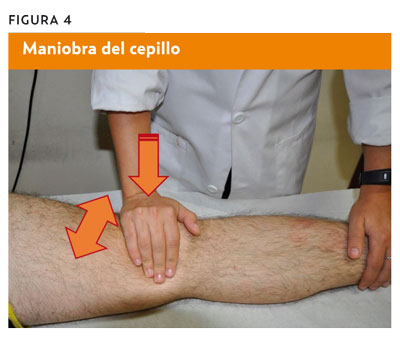
Test de McMurray
- Procedimiento. Paciente en decúbito supino, con la rodilla y la cadera completamente flexionadas. El clínico sujeta la rodilla (palpando la interlínea articular) con una mano y el pie con la otra, y efectúa una rotación externa o interna de la rodilla, mantiene la pierna en esta posición y realiza una extensión de rodilla.
- Valoración. La aparición de dolor o chasquido durante la extensión de la rodilla en rotación externa indica una lesión del menisco interno; en rotación interna, del menisco externo (figura 5) (sensibilidad [S]; 16-58%; especificidad [E]: 59-98%).
Test de Apley
Se realiza con el paciente en decúbito prono con la rodilla en flexión de 90°. Se fija el muslo y se realiza rotación de la rodilla interna y externa presionando sobre el talón, la rodilla contra la camilla. El dolor con la rotación interna indica patología de menisco externo, y viceversa. En ambas maniobras, la rotación de rodilla se lleva a cabo girando el talón, y este es el que marca dónde existe la lesión. Si el talón apunta hacia el menisco interno (rotación externa de rodilla), se sospechará meniscopatía interna, y viceversa (S: 13-16%, E: 80-90%).
Maniobras de estabilidad de la rodilla
Ligamentos laterales
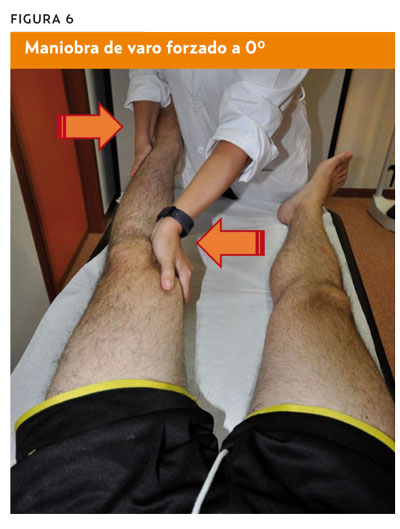
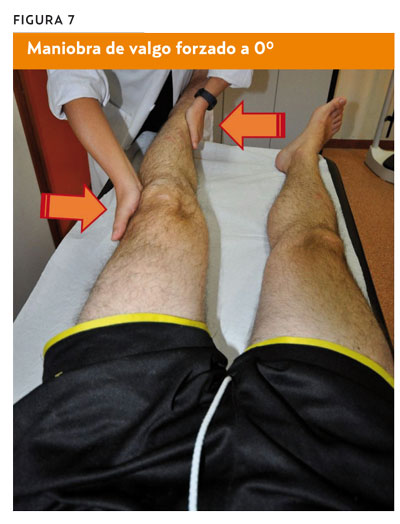
Varo-valgo a 0°y 30°de flexión de rodilla
- Procedimiento. Con el paciente en decúbito supino, el clínico realiza un varo y un valgo forzado de la articulación de la rodilla, palpando la interlínea articular buscando la aparición de dolor o bostezo articular en la interlínea externa si varo forzado o interna si valgo forzado. Habrá que realizar la exploración en extensión completa, a 0° y con flexión de 30° de rodilla.
- Valoración. La flexión de 30° hace que se exploren los ligamentos laterales de forma aislada, mientras que con extensión completa también se valoran la cápsula y los ligamentos cruzados (figuras 6 y 7).
 |
 |
Ligamento cruzado anterior
Test de Lachman
- Procedimiento. Paciente en decúbito supino con flexión de rodilla 15-30°. Con una mano, el clínico sujeta el tercio distal de muslo y con la otra el tercio proximal de la pierna, realizando movimientos de cizallamiento.
- Valoración. Si existe lesión del ligamento cruzado, se produce un desplazamiento de la tibia respecto al fémur de más de 5 mm. Si el test es positivo, conviene hacerlo en la otra rodilla para descartar laxitud ligamentaria (figura 8) (S: 60-100%, E: 95-100%).
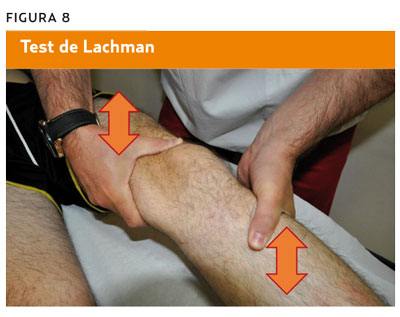
Cajón anterior
- Procedimiento. Paciente en decúbito supino con la articulación de la cadera flexionada 45° y la de la rodilla 90°. Con las nalgas, el clínico fija el pie del enfermo en la posición de rotación deseada y sujeta la cabeza de la tibia con ambas manos, y con la musculatura flexora relajada tracciona en dirección ventral. La prueba se realiza en posición neutral o en rotación externa de 15° del pie para verificar la inestabilidad anterointerna, y en rotación interna de 30° para verificar la inestabilidad anteroexterna.
- Valoración. Si existe insuficiencia crónica del ligamento cruzado anterior, se puede palpar un cajón anterior. En las lesiones recientes, la exploración del cajón anterior en flexión de 90° suele ser negativa; en estos casos debe considerarse la prueba en flexión (prueba de Lachman) (figura 9) (S: 22-95%, E: 23-100%).
|
|
|
Ligamento cruzado posterior
Cajón posterior
Similar al cajón anterior pero con desplazamiento de la rodilla en dirección dorsal (figura 9) (S: 21-95%, E: 99%).
Recurvatum
Con el paciente en decúbito supino, se levantan ambas piernas desde los dedos de los pies, observándose en el lado afectado un genu recurvatum de rodilla.
Patología específica de la rodilla
La rodilla, dada su complejidad anatómica, es asiento de múltiple patología que para hacer más sencilla su comprensión y abordaje terapéutico se clasifica en cuatro grandes grupos según su localización anatómica (tabla 3)5,8.
Gonartrosis
|
Descripción
Entre los procesos susceptibles de mejorar tras una infiltración abordables desde Atención Primaria (AP) figura la gonartrosis, enfermedad sobre la que se basará todo el texto posterior ya que el resto de patologías presentan dificultades diagnósticas evidentes que hacen que no sean correctamente abordables mediante infiltraciones desde AP, y las enfermedades por depósito de cristales, bien de ácido úrico, bien de pirofosfato cálcico9,10. Otras enfermedades inflamatorias, como la artritis reumatoide, pueden beneficiarse de la terapia con infiltraciones de corticoides y ácido hialurónico11, así como la patología que afecta a los cartílagos articulares (condromalacia) o a problemas meniscales, con menor grado de evidencia científica10. La artrocentesis puede ser de utilidad en AP en las artritis traumáticas.
Tratamiento con corticoides intrarticulares
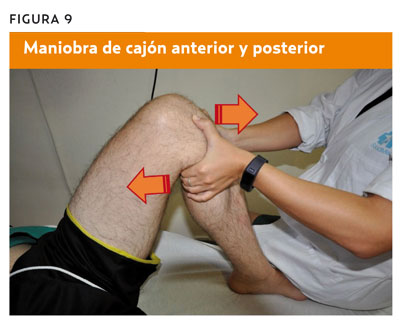
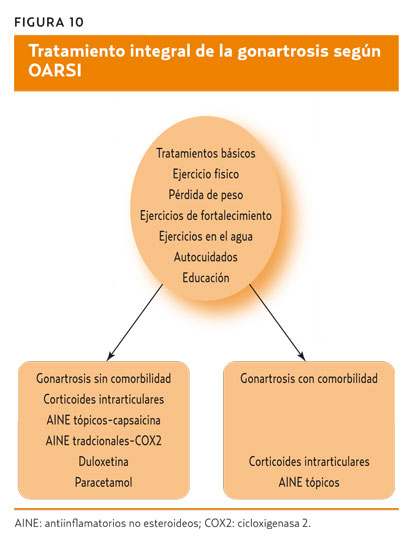
En la gonartrosis, los corticoides intrarticulares sobre todo están indicados en casos en que se quiera retrasar la cirugía10,11 con alto nivel de evidencia científica o en caso de pacientes con artrosis de rodilla sin afectación de otras articulaciones, asociada o no a múltiples comorbilidades, clasificándolos como tratamiento «apropiado»12 (figura 10).
Los corticoides son eficaces para conseguir aliviar el dolor, mejorar la rigidez articular y la funcionalidad de forma importante en el corto plazo, desapareciendo su efecto a partir de las 2 semanas de la infiltración (nivel de evidencia B)9,10,13,14.Recientes publicaciones determinan que son más eficaces que los antinflamatorios no esteroideos. Dosis altas de corticoides (40 mg de triamcinolona o 40 mg de metilprednisolona) son más eficaces que dosis bajas. En general, las inyecciones de corticoides intrarticulares de la rodilla son de muy bajo riesgo15. Puede ser que la triamcinolona sea más eficaz que la metilprednisolona y la betametasona14. Según la última reciente revisión de la Cochrane basada en la evidencia, los corticosteroides intrarticulares pueden causar una mejora moderada en el dolor y una pequeña mejora en la función física, pero la calidad de la evidencia es baja y los resultados no son concluyentes (grado de recomendación B). Los corticoides intrarticulares son tan seguros como el placebo, aunque los estudios son de poca calidad y no aportan suficiente fiabilidad (nivel de evidencia B)16.
No está bien definido si existen factores predictivos de respuesta a la infiltración con corticoides. Ni el dolor, ni la presencia de sinovitis o de derrame articular, ni la gravedad de la afectación, ni el tiempo de evolución del proceso, ni el tipo ni la dosis de corticoides utilizados, ni el uso de ecografía para realizar la artrocentesis han sido factores predictivos de respuesta a la infiltración con corticoides. La escasez de estudios, la insuficiente potencia de estos, la heterogeneidad, y lo poco que se han estudiado los factores de predicción pueden ser las causas de que no estén definidos (grado de recomendación C)17.
La evidencia que sugiere que pacientes que reciben inyecciones de corticoides antes de la artroplastia total de rodilla tienen un mayor riesgo de infección postoperatoria es débil (nivel de evidencia C)18,19.
|
 |
Diagnóstico diferencial
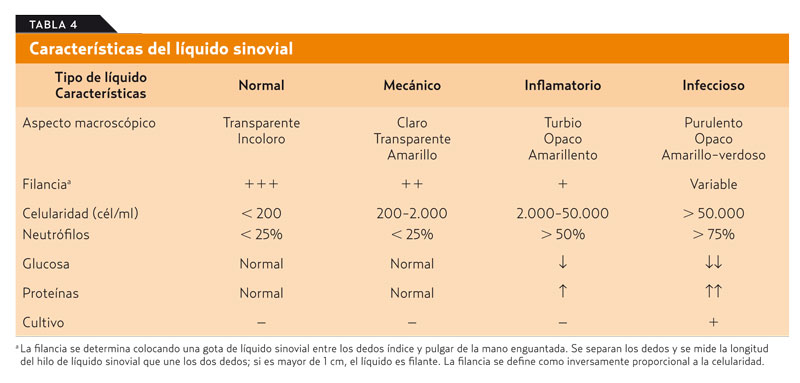
Dependiendo de las características del líquido articular, y mediante la valoración de características macroscópicas, análisis bioquímico y cultivos del líquido sinovial, es posible llegar al diagnóstico etiológico del derrame articular5 (tablas 4 y 5).5
Técnica de infiltración
La infiltración de la rodilla es una técnica sencilla, de fácil aplicación en AP y suficientemente segura, si se siguen las recomendaciones adecuadas. La precisión de la inyección intrarticular en la rodilla puede mejorar mediante el uso de la ecografía. Se aconseja a los profesionales practicar permanentemente y mejorar su técnica, utilizando la vía de abordaje que les sea más sencilla y con la que estén más familiarizados20.
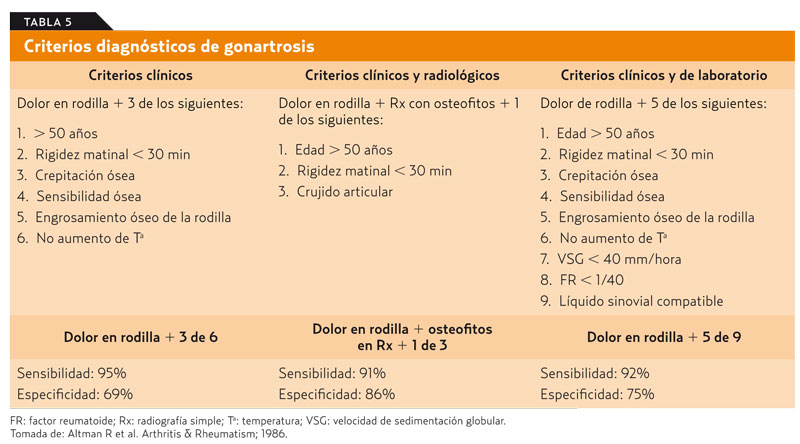
Clásicamente se han utilizado cuatro vías de abordaje para realizar una artrocentesis o una infiltración de la rodilla. Básicamente, la técnica es la misma. En la artrocentesis el objetivo es doble: por una parte, diagnóstico, con una valoración macroscópica y la posibilidad de realizar un estudio bioquímico, la visualización de cristales e incluso el cultivo del líquido articular para descartar procesos infecciosos, y por otro lado, terapéutico, para aliviar la sintomatología dolorosa mediante la evacuación del derrame articular y con la inyección intrarticular de corticoides y la mejoría de la limitación funcional que se produce cuando existe un derrame articular, máxime cuando está a tensión20,21.
Las vías de abordaje son (figura 11):10,20-22
- Vía suprarrotuliana. La aguja se inserta en la bolsa subcuadricipital, bolsa serosa que comunica directamente con la articulación. Lateral (más utilizada) o medial.
- Vía infrarrotuliana lateral, mediolateral o superolateral.
- Vía infrarrotuliana medial, medio o superomedial.
- Vía anterior, lateral o medial (menos utilizada).
Es imperativo conseguir que la infiltración, que en ocasiones hay que repetir periódicamente, sea lo más atraumática posible. La vía suprarrotuliana, al atravesar el músculo, suele ser dolorosa y hay que tener especial cuidado en no lesionar el tendón del cuádriceps; las vías infrarrotulianas pueden ser causa de dolor anterior de la rodilla por punción de la sinovial o incluso de la almohadilla grasa, y la vía anterior presenta cierta complejidad por la cercanía de los meniscos, ligamentos cruzados o el tendón rotuliano, que hace que este tipo de abordaje sea menos utilizado. Algunos autores abogan por el uso de la vía infrarrotuliana inferomedial, aunque remarcan la necesidad de realizar más estudios que determinen la vía de abordaje más adecuada23.
Material necesario:21,22,24
- Guantes y paño fenestrado estériles.
- Jeringas de 10, 5 y 2 cc.
- Aguja 0,8 x 40 (verde, intramuscular).
- Desinfectante tópico, solución de clorhexidina.
- 1 vial de anestésico local, mepivacaína al 2% sin vasoconstrictor.
- 1 vial de corticoide en preparado depot.
- Tubo de ensayo con EDTA (ácido etilendiaminotetracético) (si existe la posibilidad de visualizar cristales).
- Tubos para cultivo (si existe la posibilidad de laboratorio).
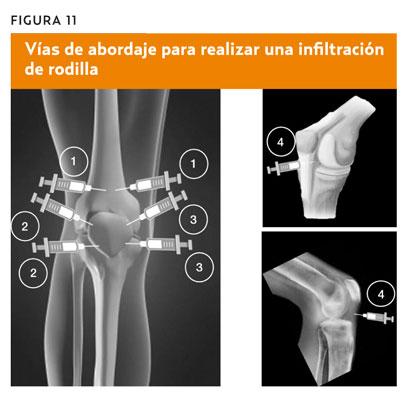
Vía suprarrotuliana (figura 12)
Con el paciente en decúbito supino y la rodilla en extensión, completa el punto de entrada, se localiza 1 cm por encima y 1 cm por fuera de la rótula. La aguja se dirige perpendicular al eje del miembro inferior intentando entrar por debajo del tendón del cuádriceps buscando el receso subcuadricipital.
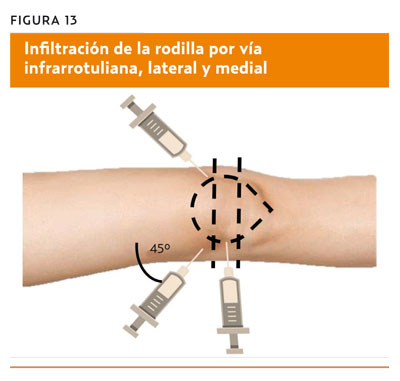
Vía infrarrotuliana lateral y medial (superior, media) (figura 13)
Con el paciente en decúbito supino y la rodilla en extensión completa, el punto de entrada de la aguja se sitúa en la intersección de dos líneas, una es el borde lateral de la rótula y la otra separa el tercio superior de la rótula con los dos tercios inferiores de esta.
La aguja se introduce por debajo de la rótula, a 45° con respecto al eje del miembro inferior, intentando no lesionar el cartílago rotuliano (cabe recordar que la cara posterior de la rótula tiene forma de cuña para articularse con los cóndilos femorales por lo que sobre el plano horizontal también se debe inclinar la aguja en profundidad).
Por vía lateral, el punto de entrada también puede localizarse en el punto medio de la rótula, introduciendo la aguja por debajo de esta. Opcionalmente, se puede traccionar de la rótula hacia el lateral para «abrir» el espacio articular.
Se ha informado de que la mayoría de los reumatólogos prefieren el abordaje medial porque la hendidura patelofemoral lateral es más estrecha, y la cápsula articular es más dura que por vía medial20.
Algún autor ha determinado que el enfoque de resultados por vía superolateral obtiene la tasa de precisión combinada más alta de todas las vías (91%). La vía superomedial tiene una tasa de eficacia mayor, pero solo a expensas de un único estudio20.
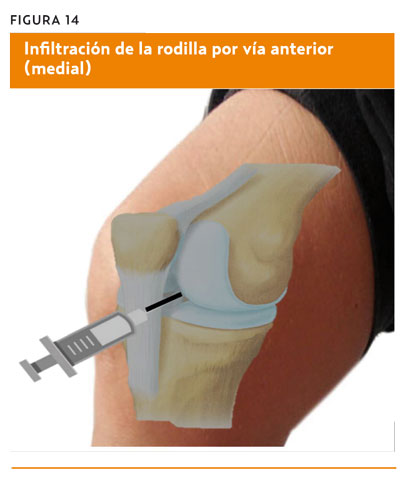
Vía anterior (figura 14)
Es la vía de abordaje menos utilizada, útil cuando la rodilla no se puede extender o cuando existe una mínima cantidad de líquido articular. Con el paciente sentado y la rodilla flexionada 90°, se introduce la aguja por dentro del tendón rotuliano y siguiendo el eje femoral. La aguja atraviesa la grasa de Hoffa, evitando el aparato extensor y los principales vasos sanguíneos. Con la técnica correcta, es fácil evitar lesionar los cuernos anteriores de los meniscos y los ligamentos rotulianos transversales.
Una vez elegida la vía, se procede con la infiltración. Se introduce la aguja lentamente hasta llegar al espacio articular. Una vez dentro, se realiza la aspiración del líquido articular. Tras la artrocentesis, se mantiene la aguja dentro, cambiando la jeringa de artrocentesis por la que está cargada con la medicación (corticoide 1-2 cc, anestésico 2 cc).
|
|
|
Consejos y seguimiento
En cualquiera de los casos es preciso seguir una serie de recomendaciones generales10,24:
- Informar adecuadamente al paciente sobre el proceso, la técnica, las contraindicaciones y los posibles efectos secundarios.
- El paciente debe firmar el consentimiento informado.
- Marcar el punto de punción tras haber realizado una correcta exploración física. Para ello puede ser útil marcar el punto de entrada con la parte posterior del capuchón de un bolígrafo presionando durante unos segundos (no deja marca y se mantiene en el tiempo).
- Proceder con las máximas medidas de esterilidad, no hay que olvidar que se está infiltrando una articulación.
- Se trata de no tocar el campo esterilizado. Lo único que puede tocarlo es la punta de la aguja. No cometer el error de tocar la aguja con el guante, aunque esté estéril.
- Tras la artrocentesis se mantiene la aguja dentro de la articulación y, sujetando la aguja por el cono de plástico y girando la jeringa levemente, se cambia esta jeringa de artrocentesis por la jeringa que previamente se ha cargado con la medicación y se introduce dentro de la rodilla.
- Realizar la infiltración con suavidad, pero con firmeza. No infiltrar si se nota gran resistencia.
- Aspirar y drenar todo el líquido sinovial antes de proceder a la infiltración.
Tras la infiltración, también es recomendable10:
- Realizar pequeños movimientos de flexoextensión para ayudar a la distribución de la medicación por toda la articulación.
- El uso de anestésico local provocará alivio inmediato, aunque transitorio, del dolor.
- Algunos autores recomiendan reposo las primeras 24 horas.
- Aplicar hielo y tomar analgésicos después de las primeras 24 horas hasta que el corticoide comience a hacer efecto.
Bursitis prerrotuliana
Descripción
La bursitis prerrotuliana es la inflamación de la bolsa serosa que está por delante de la rótula y por detrás del plano cutáneo. Las causas más frecuentes son los movimientos repetitivos y los microtraumatismos de repetición (incluso puede considerarse en determinados casos como enfermedad profesional). En ocasiones se asocia a enfermedades como diabetes, gota o artritis inflamatorias25. Existen otras bolsas serosas (figura 15) como la bolsa anserina, la bolsa subcuadricipital y la bolsa infrarrotuliana, superficial y profunda que están situadas delante y detrás del tendón rotuliano y cuya infiltración, aunque posible, no está recomendada en AP.
Epidemiología
La bursitis prerrotuliana, también denominada «rodilla de la beata» o «rodilla de la criada», es un proceso relativamente infrecuente sobre todo relacionado con determinadas actividades laborales que exigen al paciente el apoyo directo sobre las rodillas. Aun así, se considera que inciden en menos del 1% sobre el conjunto de todas las enfermedades profesionales y se mantienen por debajo del 3% en cuanto a las causadas por agentes físicos26.
Su incidencia se estima en 10/100.000, afectando sobre todo a hombres (4:1) y en edades medias de la vida. Una tercera parte de ellas son de origen infeccioso27.
Diagnóstico
El diagnóstico es eminentemente clínico, la inspección y la palpación suelen ser suficientes. La utilización de radiografía (Rx) simple y ecografía pueden ser de ayuda diagnóstica, según el contexto clínico y los antecedentes mientras que la resonancia magnética (RM) y la tomografía computarizada (TC) se reservan de forma excepcional para situaciones donde se sospeche patología ósea asociada o afectación de otros tejidos blandos periarticulares25,26.
Antes de la aspiración de la bolsa serosa, la Rx simple y la ecografía pueden revelar la presencia de lesiones óseas (osteomielitis) o dar pistas sobre la naturaleza del contenido (cuerpos libres, tofos gotosos, nódulos reumatoides, etc.) respectivamente27.
Clínicamente se presenta como una tumefacción caliente, eritematosa y poco dolorosa a la presión en la cara anterior de la rótula que limita, por tirantez cutánea generada por el higroma, los movimientos de flexión de la rodilla.
Diagnóstico diferencial26
Es fundamental descartar el origen infeccioso de la bursitis, que generalmente ocurre por contigüidad de lesiones cercanas a la rodilla. Otras causas infecciosas (lúes, tuberculosis, etc.) son más raras.
También es frecuente que sea secundaria al depósito de cristales de ácido úrico, y a veces esta es la única manifestación de una gota.
Por otro lado, es importante diferenciarla de un derrame articular, lo que se consigue con una adecuada anamnesis y exploración física (el derrame articular es retrorrotuliano y afecta globalmente a la rodilla, mientras que la bursitis prepatelar se circunscribe al perímetro de la rótula y es prerrotuliana).
Tratamiento
El tratamiento fundamental consiste en la administración de analgésicos-antinflamatorios, crioterapia y reposo funcional (evitar malas posturas, sobrecargas articulares y traumatismos de repetición)26. El esquema PRICE puede ser de utilidad (protección, reposo, hielo, compresión y elevación del miembro) durante 10-14 días27.
Las infiltraciones con corticoides previa extracción del líquido sinovial acumulado en la bursa pueden ser de utilidad, aunque no existe evidencia de calidad (grado de recomendación C).
El drenaje de la bursa puede ser necesario en bursitis no infecciosa refractaria o bursitis infecciosa27. En casos muy recidivantes, una opción puede ser la exéresis quirúrgica de la bolsa sinovial10,26.
Técnica de infiltración
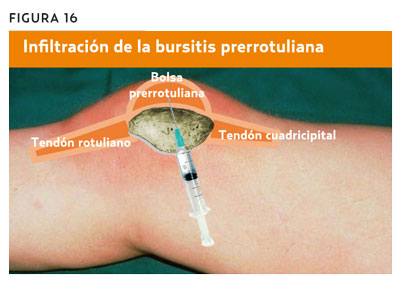
La técnica de infiltración es muy sencilla y accesible en AP (figura 16). La punción se realiza por vía lateral o medial, indistintamente colocándola indistintamente, puncionando en distintas direcciones para extraer el líquido contenido en la bolsa (la bursa puede estar compartimentada por la formación de tabiques) y posteriormente se procede, sin retirar la aguja, a la infiltración del corticoide10.
Material necesario
- Guantes y paño fenestrado estériles a ser posible.
- Jeringas de 10 cc y 2 cc.
- Aguja 0,9 x 25 (amarilla, intravenosa).
- Desinfectante tópico, solución de clorhexidina.
- Corticoide depot 1 ml, anestésico 1:1.
En ocasiones, el líquido es hemático y en otras purulento (bursitis infecciosa). En este último caso no se aconseja la infiltración con corticoides, sino el tratamiento con antibióticos orales (cloxacilina o amoxicilina/ácido clavulánico) y las medidas locales oportunas de limpieza, drenaje, etc. Cabe recordar que la bolsa prerrotuliana es extrarticular y que no está comunicada con la articulación de la rodilla.
Consejos y seguimiento
Las recomendaciones a seguir tras la infiltración de la bursitis son similares a las realizadas en la infiltración de rodilla. Dada la frecuencia de aparición de bursitis infecciosa, conviene no aplicar vendaje para valorar clínicamente la evolución del proceso.
Tendinitis pata de ganso/bursitis anserina
Descripción
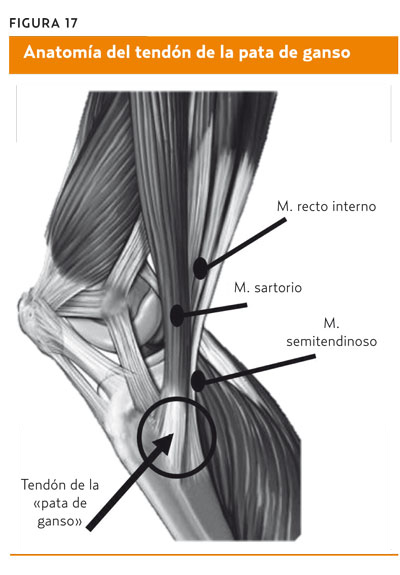
La pata de ganso es una estructura anatómica formada por la inserción distal de los tendones de los músculos semitendinoso, recto interno y sartorio, encontrándose a 5-7 cm distal de la interlínea media articular, en la epífisis tibial, perpendicular a la tuberosidad anterior tibial (figura 17). Entre la inserción de estos tendones y la tibia, se encuentra una bolsa serosa, la bursa anserina. La inflamación de estas dos estructuras produce tendinitis o bursitis, respectivamente28.
La tendinitis de la pata de ganso suele ser causada por el sobreuso de la musculatura como, por ejemplo, en deportes que exigen movimientos bruscos y repetidos como el tenis o el fútbol, o en corredores de fondo que corren sobre suelo duro. Más raramente puede aparecer tras un traumatismo directo de rodilla29.
Se ha asociado a diabetes mellitus (asociación controvertida) y artrosis (en algunos estudios, como el realizado en 1985 por Larsson y Baum, el 60% de las rodillas con bursitis anserina presentaban además artrosis de rodilla)30.
Epidemiología
Tanto la tendinitis como la bursitis anserina son patologías relativamente frecuentes. No se conoce la incidencia exacta, pero entre las afecciones de dolor regional en miembros inferiores se han descrito prevalencias del 2,531 y el 0,34%, reportado en un estudio realizado en la población de México en el que se estudió a 13.000 personas32,33.
Típicamente es más frecuente en mujeres de mediana edad, obesas, de pelvis ancha y con rodillas en valgo.
Diagnóstico
El diagnóstico es eminentemente clínico; la inspección y la palpación suelen ser suficientes, desencadenan dolor local a la palpación en la zona de inserción del tendón o la bursa de la pata de ganso y al realizar una flexión con rotación interna de rodilla contrarresistencia. Las pruebas de imagen son poco útiles, y se utilizan fundamentalmente para descartar patología ósea asociada, afectación de otros tejidos blandos locales o en el caso de la ecografía, para guiar la infiltración de estas estructuras34.
Clínicamente, se caracteriza por dolor en la cara anteromedial proximal de la tibia que se desencadena al correr, subir y bajar escaleras o pendientes, levantarse con brusquedad de un asiento o de una posición de cuclillas, e incluso puede aparecer dolor en la bipedestación en carga o dolor nocturno en los casos más graves29.
Diagnóstico diferencial
Dentro del diagnóstico diferencial se debe incluir28,33:
- Lesiones de estructuras de la zona medial de la rodilla, como esguince de ligamento colateral interno, rotura de menisco medial, artrosis del compartimento medial de la rodilla, fractura por estrés de tibia proximal, compresión del nervio safeno o síndrome de la plica sinovial medial.
- Tumores, osteonecrosis espontánea u otras bursitis de rodilla, radiculopatía L3-L4.
- Enfermedades de depósito (gota, amiloidosis) y, como caso excepcional, bursitis inducida por polietileno después de artroplastia de rodilla.
Tratamiento
Se podría dividir el tratamiento en tres pilares básicos29,33,34:
- Corrección de factores agravantes: perder peso, controlar la glucemia, restringir las actividades físicas durante 24-48 horas y posteriormente, cuando se reinicien, realizar un correcto calentamiento antes del ejercicio y adecuados ejercicios de estiramiento tras este.
- Fisioterapia: busca flexibilizar y potenciar la musculatura isquiotibial y el cuádriceps, valiéndose para ello de ejercicios isométricos que se recomienda realizar dos veces al día complementado con técnicas como los ultrasonidos y la electroestimulación transcutánea de nervios (TENS).
- Fármacos: inicialmente se recomienda analgésicos y antinflamatorios por vía oral, acompañados de crioterapia, reservando los corticoides para casos resistentes a las medidas anteriores. Las infiltraciones locales con corticoides pueden ser eficaces con las medidas anteriores (grado de recomendación C). Si no hay mejoría tras una segunda infiltración, se deberá interrumpir el tratamiento.
- El tratamiento quirúrgico es algo excepcional que se utiliza en casos muy evolucionados y rebeldes al tratamiento.
Técnica de infiltración28
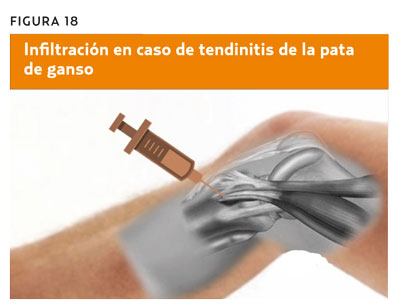
La técnica de infiltración es muy sencilla y accesible en AP. Con el paciente en decúbito supino y la rodilla en extensión o pequeña flexión, se busca el punto de máximo dolor, se marca y desinfecta la zona. Una vez localizado el punto, se inserta la aguja perpendicular al plano cutáneo hasta tocar suavemente el hueso, se retira unos milímetros y se realiza una infiltración en abanico (figura 18).
Material necesario:
- Guantes y paño fenestrado estériles a ser posible.
- Jeringas de 5 cc.
- Aguja naranja 0,5 x 16 (subcutánea, naranja).
- Desinfectante tópico, solución de clorhexidina.
Consejos y seguimiento29
Tras la infiltración, se recomienda reposo durante 2-3 días,con aplicación de frío durante 10 minutos cada 4 horas, tomar al menos las 48 horas siguientes analgésicos o, generalmente, antinflamatorios no esteroideos (según el riesgo gastrointestinal, renal y cardiovascular), evitar realizar en lo posible movimientos lesivos (arrodillarse o
ponerse de cuclillas durante 2-3 semanas) y comenzar al cuarto día con ejercicios de contracción isométrica de cuádriceps e isquiotibiales.
Bibliografía
- Góngora L, Rosales C, González I, Pujals N. Articulación de la rodilla y su mecánica articular. MEDISAN. 2003;7(2):100-9.
- Doménech G, Moreno M, Fernández-Villacañas MA, Capel A, Domenech P. Anatomía y biomecánica de la articulación de la rodilla. JANO. Disponible en: www.goo.gl/XvtDfY
- Gilroy AM, MacPherson BR, Ross LM, Schünke M, Schulte E, Schumacher U, et al. Prometheus. Atlas de Anatomía. 2.a ed. Madrid: Médica Panamericana, editor; 2013.
- Estrada P, Ayala E. Exploración de rodilla. AMF [Internet]. 2007;3 (1):34-7. Disponible en: http://amf-semfyc.com/upload_articles/Exploracion_de_rodilla.pdf
- Vergara J, Díaz MR, Ortega A, Blanco JA, Hernández JM, Pereda A, et al. Protocolo de valoración de la patología de la rodilla. SEMERGEN. 2004;30(5):226-44.
- Peterson K, Kendall E, Geise P. Músculos, pruebas funcionales y dolor postural. 4.a ed. Marban, editor. España; 2005.
- Buckup K. Pruebas clínicas para patología ósea, articular y muscular. 2.a ed. Barcelona: Masson, editor; 1997.
- Saavedra MA, Navarro-Zarza JE, Villaseñor-Ovies P, Canoso JJ, Vargas A, Chiapas-Gasca K, et al. Clinical Anatomy of the Knee. Reumatol Clin. 2012;8(52):39-45.
- Foster ZJ, Voss TT, Hatch J, Frimodig A. Corticosteroid Injections for Common Musculoskeletal Conditions. Am Fam Physician. 2015;92 (8):694-9.
- Chalmers PN, Ellman MB, Chahal J, Verma NN. Injection Therapy in the Management of Musculoskeletal Injuries of the Knee. Oper Tech Sport Med. 2012;20:172-84.
- Cheng OT, Souzdalnitski D, Vrooman B, Cheng J. Evidence based knee injections for the management of arthritis. Pain Med. 2012;13 (6):740-53.
- McAlindon TE, Bannuru RR, Sullivan MC, Arden NK, Berenbaum F, Hawker GA, et al. OARSI guidelines for the non-surgical management of knee osteoarthritis. Osteoarthr Cartil. 2014;22:363-88.
- Bellamy N, Campbell J, Welch V, Gee T, Bourne R, Wells G. Intraarticular corticosteroid for treatment of osteoarthritis of the knee (Review). Cochrane Database Syst Rev. 2006;(2):2-4.
- Hepper CT, Halvorson JJ, Duncan ST, Gregory AJM, Dunn WR, Spindler KP. The Efficacy and Duration of Injection for Knee Osteoarthritis: a systematic review of level I studies. J Am Acad Orthop Surg. 2009;17:638-46.
- Cato RK. Indications and Usefulness of Common Injections for Nontraumatic Orthopedic Complaints. Med Clin North Am. 2016; 100:1077-88.
- Jüni P, Hari R, Aws R, Fischer R, Silletta M, Reichenbach S, da Costa BR. Intra-articular corticosteroid for knee osteoarthritis. Cochrane Database Syst Rev. 2015;(10):CD005328.
- Maricar N, Callaghan MJ, Felson DT, O´Neill TW. Predictors of response to intra-articular steroid injections in knee osteoarthritis — a systematic review. Rheumatol (United Kingdom). 2013;52:1022-32.
- Marsland D, Mumith A, Barlow IW. Systematic review: The safety of intra-articular corticosteroid injection prior to total knee arthroplasty. Knee. 2014;21:6-11.
- Askari A, Gholami T, Naghizadeh MM, Farjam M, Kouhpayeh S, Shahabfard Z. Hyaluronic acid compared with corticosteroid injections for the treatment of osteoarthritis of the knee: a randomized control trial. Springerplus. 2016;5:442.
- Douglas RJ. Aspiration and Injection of the Knee Joint: Approach Portal. Knee Surg Relat Res. 2014;26(1):1-6.
- Hermosa J, Parada R. Artrocentesis de rodilla. AMF. 2012;8:448-451.
- Monseau AJ, Nizran P. Common Injections in Musculoskeletal Medicine. Prim Care Clin Off Pract. 2013;40:987-1000.
- Pierce TP, Elmallah RK, Jauregui JJ, Cherian JJ, Harwin SF, Mont MA. Inferomedial or Inferolateral Intra-articular Injections of the Knee to Minimize Pain Intensity. Tips Tech. 2016;39:578-81.
- Wittich CM, Ficalora RD, Mason TG, Beckman TJ. Musculoskeletal Injection. Concise review for clinicians. Mayo Clin Proc. 2009;84 (9):831-7.
- Price N. Prepatellar Bursitis. Emerg Nurse. 2008;16(3):20-5.
- Bernet i Vegué L. Bursitis prerrotuliana y enfermedad profesional. Barcelona: Inst Form Contin Univ Barcelona-Asepeyo; 2011.
- Baumbach S, Lobo C, Badyine I, Mutschler W, Kanz K. Prepatellar and olecranon bursitis: literature review and development of a treatment algorithm. Arch Orthop Trauma Surg. 2014;134:359-70.
- Brock G, Gurekas V. The occasional pes anserinus bursitis injection. Can J Rural Med. 2014;19:71-3.
- Gutiérrez J, Fernández M, Sandoval S. Tendinitis y bursitis de la pata de ganso. Ortho-tips. 2014;10(3):14.
- Larsson L, Baum J. The Syndrome of anserina bursitis: An overlooked diagnosis. Arthritis Rheum. 1985;28(9):1062-5.
- Rennie, WJ; Saifuddin A. Pes anserine bursitis: incidence in symptomatic knees and clinical presentation. Skeletal Radiol. 2005;34 (7):395-8.
- Vega-Morales D, Esquivel-Valerio JA, Negrete-López R, Garza-Elizondo MA. Eficacia y seguridad de la infiltración con metilprednisolona en pacientes con síndrome anserino: ensayo clínico aleatorizado. Reumatología Clínica. 2012;8(2):63-7.
- Canoso JJ. Knee Bursitis. Pes Anserinus pain syndrome (formerly anserine bursitis) [Internet]. Up To Date. Disponible en: http://bvcscmupt.madrid.org:7777/contents/knee-bursitis?source=search_result&search=bursitis pata ganso&selectedTitle=1~150#references
- Helfenstein M, Kuromoto J. Anserine syndrome. Rev Bras Rheumatol. 2010;50:313-27.